Un varón caucásico portugués de 36 años, previamente sano, acudió a la clínica de dermatología con historia de cinco días de múltiples pápulas dolorosas y pruriginosas en los pies. Dos semanas antes había viajado a las Islas Santo Tomé y Príncipe, donde jugó al fútbol descalzo. Había sido examinado 4 días antes en otro hospital por una lesión similar en el tobillo izquierdo.
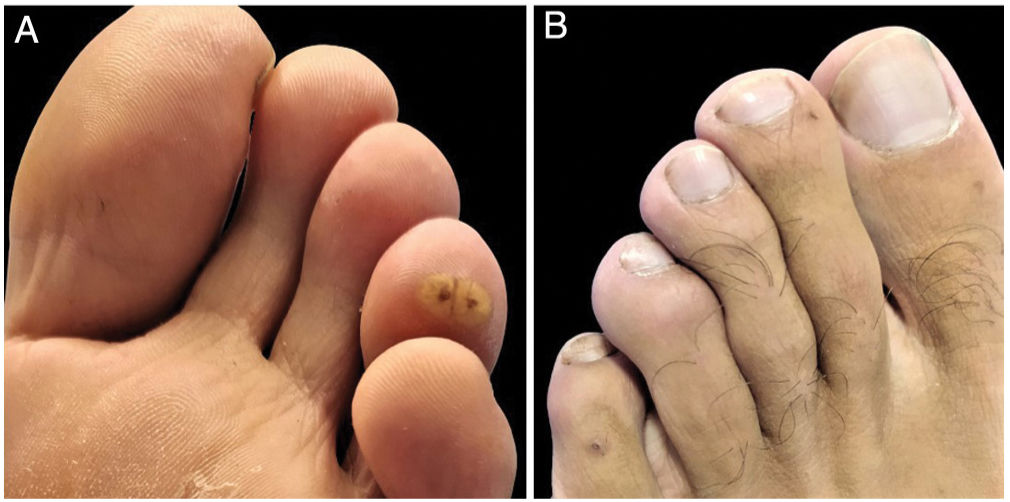
Examen físicoEl examen físico reveló 3 pápulas hiperqueratósicas de color amarillo amarronado y 2 pápulas pequeñas y rojas con puntos centrales distribuidos en el tobillo y los dedos (figs. 1A y B).
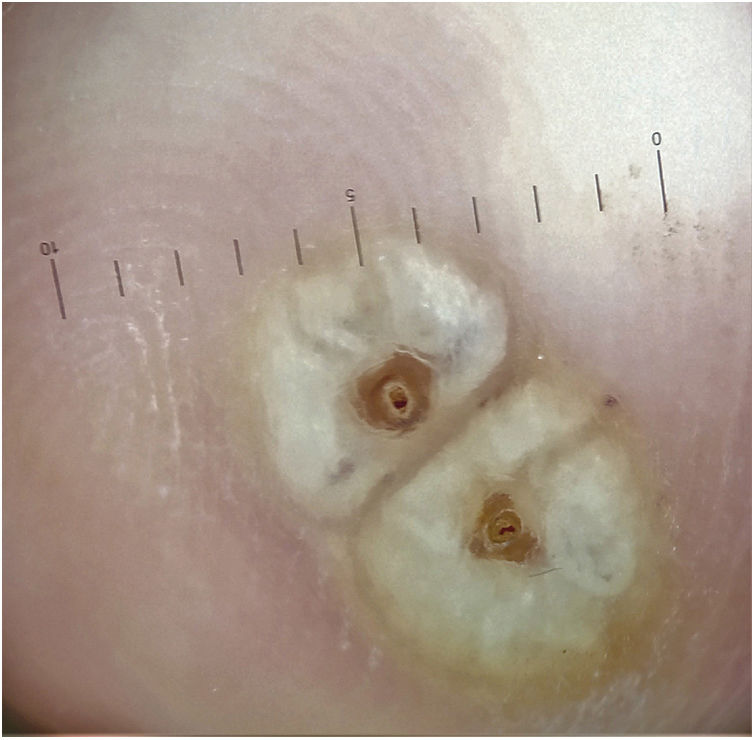
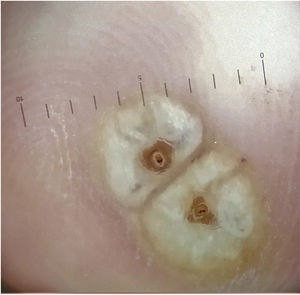
Pruebas adicionalesLa dermatoscopia reveló un halo blanco de hiperqueratosis y un orificio central oscuro rodeado de una estructura ovoide de color blanco (fig. 2).
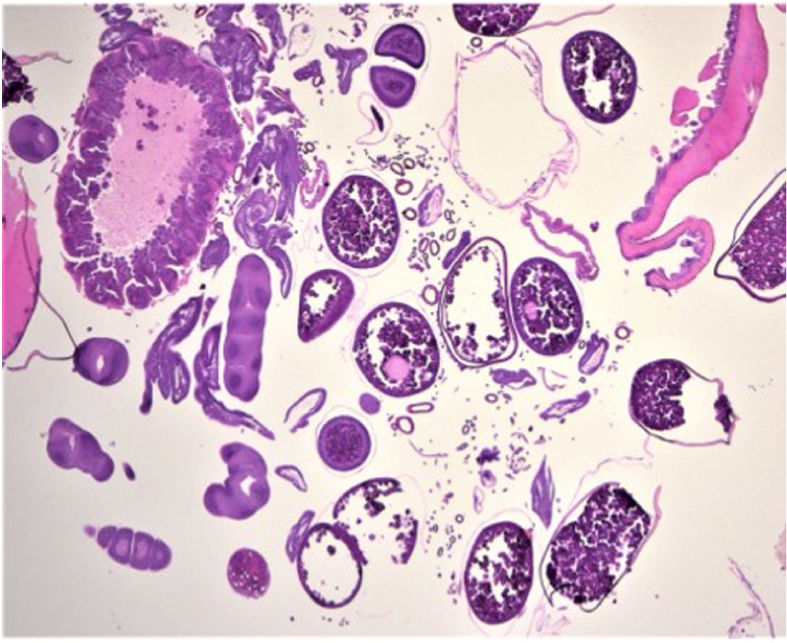
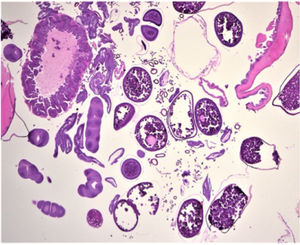
HistopatologíaLa biopsia cutánea reflejó una serie de huevos en diferentes etapas de maduración, así como secciones de parásitos artrópodos y, en particular, porciones reproductivas y digestivas y anillos traqueales (fig. 3).
¿Cuál es el diagnóstico?
DiagnósticoLas características clínicas, dermatoscópicas e histopatológicas nos permitieron establecer un diagnóstico de tungiasis.
Curso clínico y tratamientoSe realizó curetaje de las lesiones y profilaxis secundaria a infección bacteriana con antibióticos tópicos y sistémicos (ácido fusídico tópico y amoxicilina-ácido clavulánico oral) y tratamiento con ivermectina tópica. El paciente había recibido previamente todas las vacunas recomendadas contra el tétanos. Se observó resolución clínica en 3 semanas, sin complicaciones durante el seguimiento.
ComentarioLa tungiasis es una ectoparasitosis olvidada causada por la penetración de la pulga de la arena —Tunga penetrans o, menos comúnmente, Tunga trimamillata— en la epidermis del huésped1–5. Es endémica en África subsahariana, India, Iberoamérica y Caribe, y se da en los viajeros que regresan de dichas regiones1–5. Se adquiere normalmente al andar descalzo, o con zapatos que dejan los dedos al descubierto2,5. El hábitat principal de este parásito es el suelo arenoso, aunque puede estar también presente en bosques tropicales y plantaciones de plátanos3,4. El paciente se queja normalmente de sensación de prurito, dolor y cuerpo extraño3. Las lesiones afectan fundamentalmente a los pies, y en especial a la zona periungueal de los dedos, talones y plantas, aunque puede afectar a cualquier parte del cuerpo que esté en contacto con el suelo infestado2–4. Los hallazgos cutáneos difieren, dependiendo de la fase de la enfermedad, y se correlacionan con el ciclo vital de la pulga incrustada2,3. La hembra de la pulga de la arena penetra en la epidermis del huésped, sobresaliendo el segmento abdominal posterior, para eliminar heces y depositar huevos (100-200/semana). Seguidamente se desarrolla una mácula pequeña de color pardo rojizo, que se transforma en la presentación clínica clásica: una pápula amarilla con un punto central oscuro. La ingurgitación subsiguiente de la pulga, a partir de la producción de huevos, causa edema, eritema, prurito y dolor1,2,4. De no tratarse, el ciclo vital de la pulga finaliza en 4 o 6 semanas, y forma una pápula de costra negra1,2,4. Aunque el diagnóstico de tungiasis es clínico, la dermatoscopia puede ser una herramienta útil, revelando poros centrales oscuros, estructuras ovales blancuzcas, fibras dendríticas plateadas y manchas de color negro azulado en muchos casos2. El diagnóstico diferencial incluye mordedura de artrópodos, absceso, ampolla, granuloma piogénico, leishmaniasis, quiste mixoide, myiasis o cuerpo extraño2. La biopsia cutánea revela frecuentemente restos de exoesqueleto y cáscaras de huevos4. La eliminación en condiciones estériles de cada pulga con agujas, o biopsias por raspado o punción es el tratamiento de elección. Tras la extracción, deberá tratarse la llaga con antibiótico tópico, debiendo considerarse tanto la profilaxis antibiótica oral como la vacuna contra el tétanos2,3,5. En pacientes con enfermedad grave, pueden utilizarse también ivermectina tópica, dimeticona tópica o tiabendazol oral2,5. Las complicaciones más considerables son las infecciones bacterianas secundarias tales como celulitis, necrosis cutánea, infección del tejido blando y tétanos2. La tungiasis es una infección emergente en viajeros a zonas endémicas, cuya mejor medida preventiva es llevar calzado cerrado. Por ello, es esencial realizar estas recomendaciones a los viajeros y evitar la infestación de este parásito2,3. Por tanto, los dermatólogos deben ser conscientes de esta infestación, a fin de tratarla con prontitud y prevenir complicaciones.
Conflicto de interesesLos autores declaran la ausencia de conflicto de intereses.
Quisiéramos agradecer al Profesor Soares-de-Almeida y a los doctores Marta Lobo y Pablo Espinosa su aportación al examen histopatológico.