El linfoma cutáneo de la zona marginal primario (PCMZL) es un linfoma cutáneo primario de células B de bajo grado1, que se da normalmente en los varones adultos de alrededor de 50 a 55 años2,3. Esta enfermedad puede presentarse en forma de máculas eritematosas, placas o tumores únicos o múltiples, siendo las localizaciones más comunes el tronco y las extremidades superiores4. El tratamiento de la enfermedad se basa en un número limitado de series de casos breves, careciéndose de ensayos clínicos bien diseñados, por lo que la evidencia sólida es escasa. Actualmente, las lesiones solitarias se tratan mediante cirugía o radioterapia local, mientras que las lesiones múltiples se tratan con radioterapia, administración intravenosa de rituximab, o seguimiento minucioso5. El pronóstico de este tipo de linfoma es excelente, con una tasa de supervivencia a 5 años del 95 al 100%4. Sin embargo, las recidivas cutáneas del PCMZL son comunes (44-50%)6. El objetivo del presente estudio es describir la epidemiología y el resultado de los pacientes con PCMZL en un hospital con experiencia inusual en el manejo de los linfomas cutáneos.
Este estudio observacional, longitudinal y retrospectivo incluyó a todos los pacientes diagnosticados de PCMZL en nuestra institución, desde enero de 2007 a diciembre de 2020, recopilándose, procesándose y analizándose los datos clínicos utilizando el software estadístico SPSS® v.25.
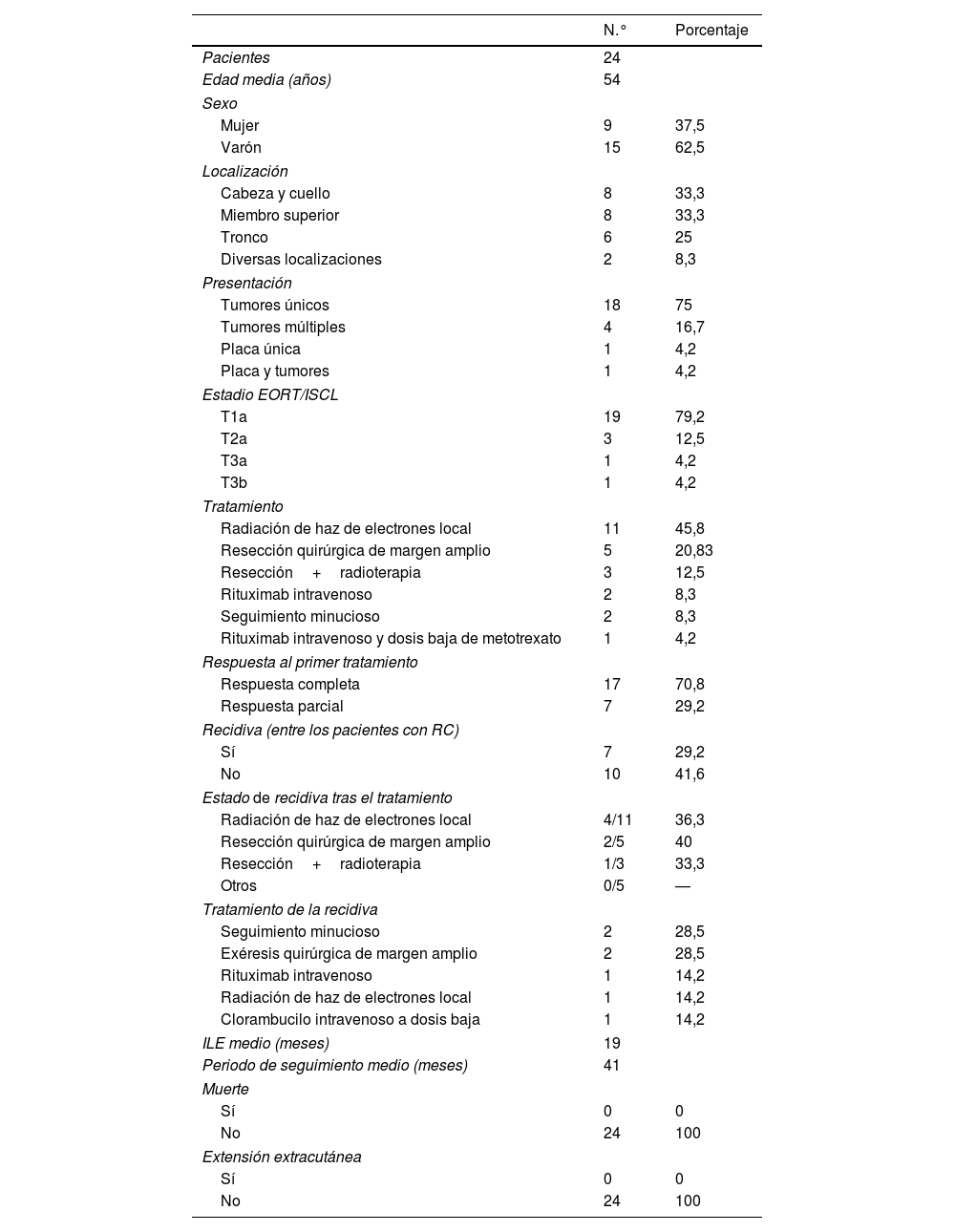
En definitiva, se evaluaron 24 pacientes durante el periodo de estudio, de los cuales el 62,5% (n=15) fueron varones, siendo la edad media de 58 años. La presentación más frecuente del PCMZL fue el nódulo solitario (75%, n=18) seguido de nódulos múltiples (16,2%, n=4). Dichas lesiones se localizaron con mayor frecuencia en la zona de cabeza y cuello (33,3%, n=8), miembros superiores (33,3%, n=8) y tronco (25%, n=6). En todos los pacientes, los resultados de la tomografía computarizada (TC) de cuerpo entero no reflejó compromiso extracutáneo. El estadio más común de EORT/ISCL fue T1A (79,2%, n=19). La radioterapia local de la lesión y la piel circundante (1cm) utilizando terapia de haz de electrones (30Gy) fue el tratamiento más comúnmente aplicado (n=11, 45,8%), seguido de extirpación quirúrgica de margen amplio (1-1,5cm) (n=5, 20,8%). Se logró respuesta completa en 17 pacientes (70,8%), mientras que 7 pacientes (29,2%) reflejaron una respuesta parcial, con estabilización de la enfermedad. Entre los pacientes con respuesta completa al tratamiento, 7 de ellos (29,2%) experimentaron recidiva. Para estos 7 pacientes, los tratamientos primarios fueron radioterapia (n=4), resección quirúrgica (n=2), y resección quirúrgica seguida de radioterapia (n=1). En 5 de estos pacientes, se encontró recidiva en el mismo lugar que la lesión primaria (la tabla 1 contiene un breve resumen de las características clínicas, respuesta al tratamiento y resultados).
Resumen de las características clínicas, respuesta al tratamiento y resultados
| N.° | Porcentaje | |
|---|---|---|
| Pacientes | 24 | |
| Edad media (años) | 54 | |
| Sexo | ||
| Mujer | 9 | 37,5 |
| Varón | 15 | 62,5 |
| Localización | ||
| Cabeza y cuello | 8 | 33,3 |
| Miembro superior | 8 | 33,3 |
| Tronco | 6 | 25 |
| Diversas localizaciones | 2 | 8,3 |
| Presentación | ||
| Tumores únicos | 18 | 75 |
| Tumores múltiples | 4 | 16,7 |
| Placa única | 1 | 4,2 |
| Placa y tumores | 1 | 4,2 |
| Estadio EORT/ISCL | ||
| T1a | 19 | 79,2 |
| T2a | 3 | 12,5 |
| T3a | 1 | 4,2 |
| T3b | 1 | 4,2 |
| Tratamiento | ||
| Radiación de haz de electrones local | 11 | 45,8 |
| Resección quirúrgica de margen amplio | 5 | 20,83 |
| Resección+radioterapia | 3 | 12,5 |
| Rituximab intravenoso | 2 | 8,3 |
| Seguimiento minucioso | 2 | 8,3 |
| Rituximab intravenoso y dosis baja de metotrexato | 1 | 4,2 |
| Respuesta al primer tratamiento | ||
| Respuesta completa | 17 | 70,8 |
| Respuesta parcial | 7 | 29,2 |
| Recidiva (entre los pacientes con RC) | ||
| Sí | 7 | 29,2 |
| No | 10 | 41,6 |
| Estado de recidiva tras el tratamiento | ||
| Radiación de haz de electrones local | 4/11 | 36,3 |
| Resección quirúrgica de margen amplio | 2/5 | 40 |
| Resección+radioterapia | 1/3 | 33,3 |
| Otros | 0/5 | — |
| Tratamiento de la recidiva | ||
| Seguimiento minucioso | 2 | 28,5 |
| Exéresis quirúrgica de margen amplio | 2 | 28,5 |
| Rituximab intravenoso | 1 | 14,2 |
| Radiación de haz de electrones local | 1 | 14,2 |
| Clorambucilo intravenoso a dosis baja | 1 | 14,2 |
| ILE medio (meses) | 19 | |
| Periodo de seguimiento medio (meses) | 41 | |
| Muerte | ||
| Sí | 0 | 0 |
| No | 24 | 100 |
| Extensión extracutánea | ||
| Sí | 0 | 0 |
| No | 24 | 100 |
ILE: intervalo libre de enfermedad; RC: respuesta completa.
El intervalo libre de enfermedad medio de los pacientes con recidiva fue de 19 meses. Todas las recaídas se produjeron dentro de los 3 primeros años de seguimiento. El periodo de seguimiento medio de nuestra serie fue de 42 meses (media de 31 meses). Ninguno de los pacientes experimentó recidiva ganglionar ni compromiso visceral o medular durante el periodo de seguimiento. No se reportaron muertes causadas por PCMZL. Al finalizar el estudio, el porcentaje de pacientes libres de enfermedad fue del 54,1% (n=13).
Nuestra experiencia con los pacientes con PCLZM en nuestro hospital es similar a la de otros centros. Las lesiones son más comunes en los varones de 50 a 60 años de edad, con una tasa de recidiva relativamente alta, pero con una tasa de supervivencia excelente. La estadificación primaria en los pacientes con PCMZL deberá incluir exploración física, pruebas de laboratorio con recuento sanguíneo completo y niveles de lactato deshidrogenasa, biopsia cutánea, y TC de cuerpo entero o TEP-CT con FDG. La biopsia medular no está indicada para el PCMZL5.
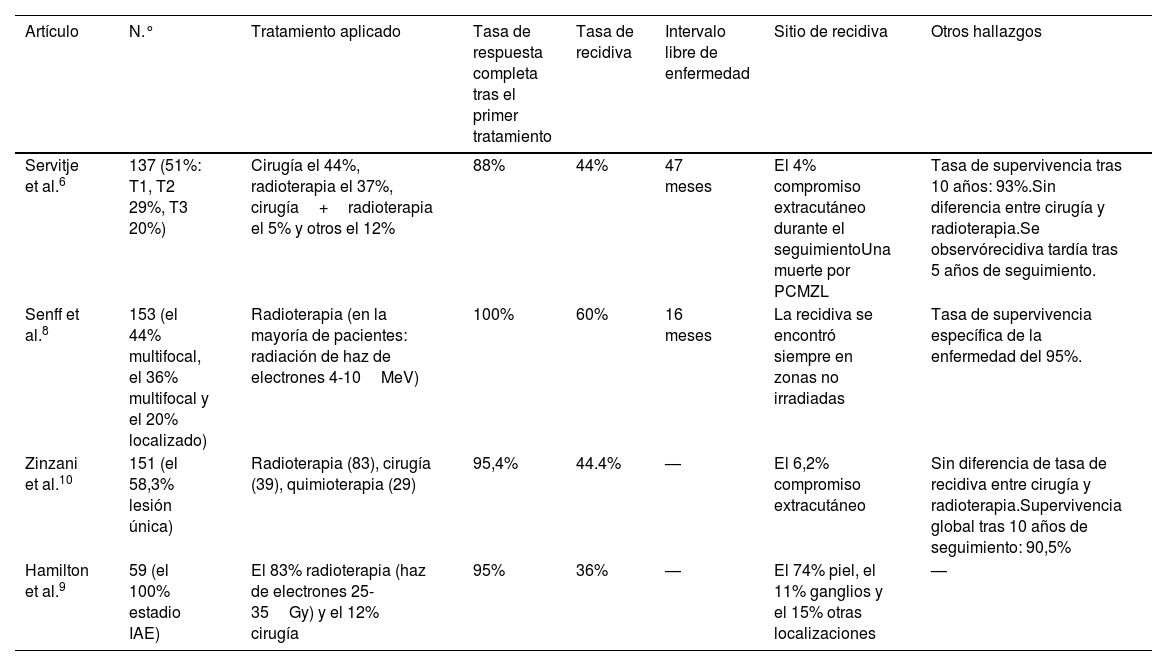
En cuanto al tratamiento de las lesiones localizadas, como terapias de primera elección se indican la radioterapia de haz de electrones local (20-35Gy y margen de 1-1,5cm)7 o la resección de margen amplio5. Algunos autores no encontraron diferencia en cuanto a tasas de recidiva entre los 2 grupos terapéuticos, mientras que otros encontraron una tasa de recaída superior en las lesiones extirpadas, aunque esta diferencia no fue estadísticamente significativa6. En otros estudios, se encontró recidiva en las áreas no radiadas8. Para la enfermedad multifocal, las terapias más frecuentemente utilizadas son: radioterapia local de dosis baja, corticosteroides intralesionales, rituximab intravenoso o intralesional3 o periodo de seguimiento minucioso5. El tratamiento de rituximab intravenoso o intralesional logró una respuesta completa en muchos casos, aunque pueden producirse recidivas tras la suspensión9. Debido a la escasez de pacientes incluidos en nuestra serie de casos, no fue posible realizar inferencias estadísticas comparando los diferentes tratamientos aplicados, lo cual es una limitación de nuestro estudio. La tasa de recidiva osciló del 3610 al 60%8. Las recaídas parecen más comunes en la enfermedad multifocal (estadio T3 de EORTC), aunque también se han descrito en los estadios T1–T26.
La extensión del PCMZL a otros órganos fue infrecuente durante el seguimiento (4-6,2%)6,11. El pronóstico de los pacientes con PCMZL es excelente, con una tasa de supervivencia a 5 años >90% (93 y 95%)6,8. Se recomienda ampliar el periodo de seguimiento de los pacientes con PCLZM, a veces más allá de 5 años tras la respuesta completa al tratamiento primario, dada la posible recidiva tardía6 (la tabla 2 contiene una relación de los resultados aportados por otras series de casos de PCMZL). El manejo óptimo de dichos pacientes requiere un enfoque multidisciplinar. Son necesarios estudios multicéntricos y ensayos clínicos para evaluar el mejor enfoque terapéutico y manejo de los pacientes con PCMZL.
Resultados aportados por otras series de casos de PCMZL
| Artículo | N.° | Tratamiento aplicado | Tasa de respuesta completa tras el primer tratamiento | Tasa de recidiva | Intervalo libre de enfermedad | Sitio de recidiva | Otros hallazgos |
|---|---|---|---|---|---|---|---|
| Servitje et al.6 | 137 (51%: T1, T2 29%, T3 20%) | Cirugía el 44%, radioterapia el 37%, cirugía+radioterapia el 5% y otros el 12% | 88% | 44% | 47 meses | El 4% compromiso extracutáneo durante el seguimientoUna muerte por PCMZL | Tasa de supervivencia tras 10 años: 93%.Sin diferencia entre cirugía y radioterapia.Se observórecidiva tardía tras 5 años de seguimiento. |
| Senff et al.8 | 153 (el 44% multifocal, el 36% multifocal y el 20% localizado) | Radioterapia (en la mayoría de pacientes: radiación de haz de electrones 4-10MeV) | 100% | 60% | 16 meses | La recidiva se encontró siempre en zonas no irradiadas | Tasa de supervivencia específica de la enfermedad del 95%. |
| Zinzani et al.10 | 151 (el 58,3% lesión única) | Radioterapia (83), cirugía (39), quimioterapia (29) | 95,4% | 44.4% | — | El 6,2% compromiso extracutáneo | Sin diferencia de tasa de recidiva entre cirugía y radioterapia.Supervivencia global tras 10 años de seguimiento: 90,5% |
| Hamilton et al.9 | 59 (el 100% estadio IAE) | El 83% radioterapia (haz de electrones 25-35Gy) y el 12% cirugía | 95% | 36% | — | El 74% piel, el 11% ganglios y el 15% otras localizaciones | — |
PCMZL: linfoma cutáneo de la zona marginal primario.
Los autores declaran no tener ningún conflicto de intereses.