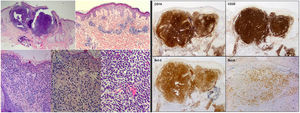
Una mujer de 60 años, sin antecedentes personales de interés, acudió a la consulta de Dermatología por presentar múltiples lesiones rojizas de un año de evolución localizadas en ambas mejillas. La exploración física mostraba telangiectasias dispersas y varias pápulas eritematosas/rosadas en regiones malares, con una de mayor tamaño (6×5mm), que se decidió biopsiar (fig. 1). En el estudio histopatológico se observó un denso infiltrado de linfocitos localizado en dermis papilar y reticular con un patrón de crecimiento mixto (nodular/difuso) y presencia de células de hábito centrocítico junto con otras ligeramente mayores de aspecto centroblástico (fig. 2). El estudio inmunohistoquímico evidenció positividad para CD10, CD20, CD79a, Bcl-2 y Bcl-6, mientras que los marcadores CD3 y ciclina D1 fueron negativos (fig. 2).
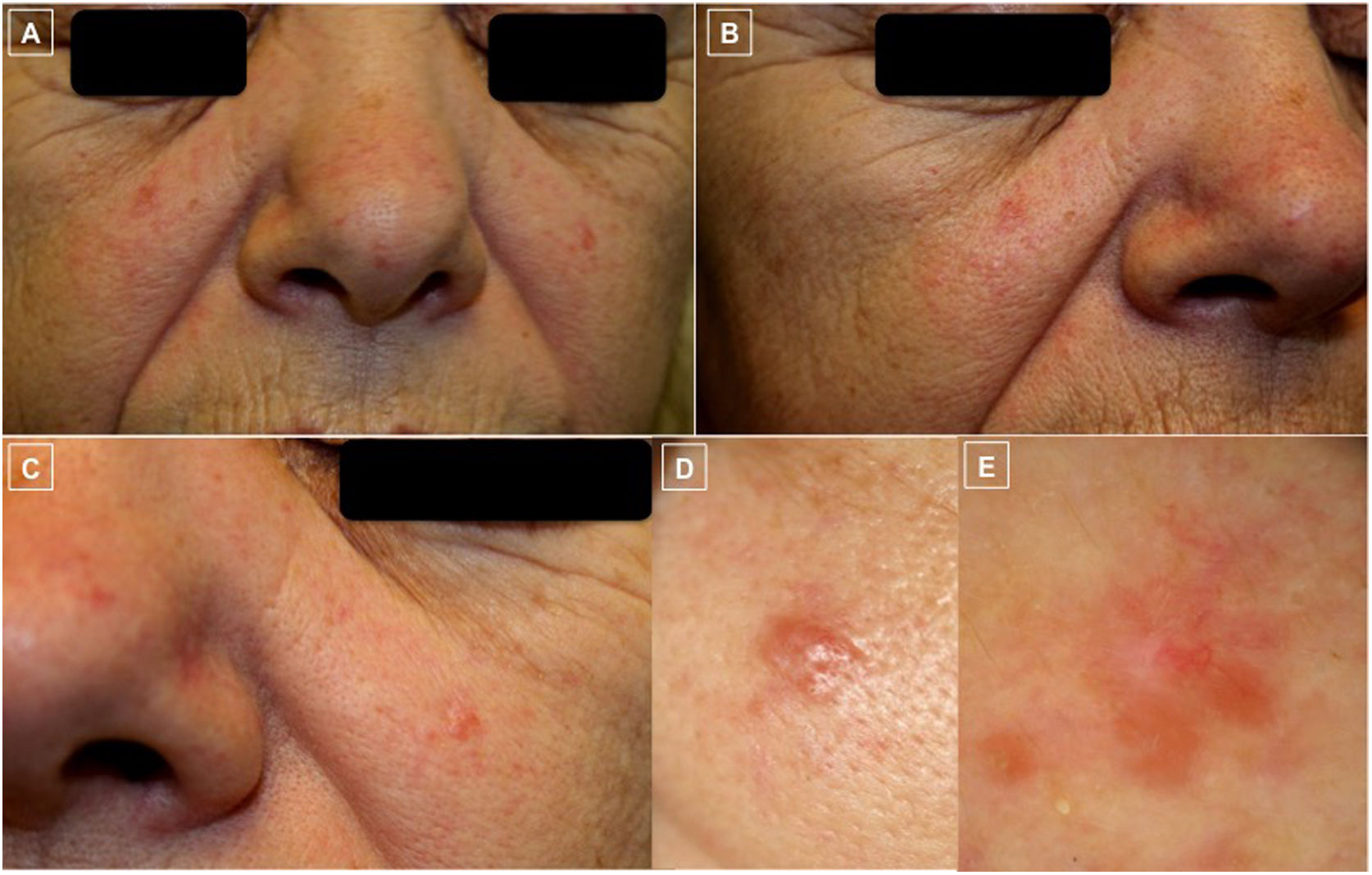
A-D) Fotos clínicas. Pápulas eritematosas bien delimitadas y telangiectasias dispersas en ambas mejillas y punta nasal (A-C). La pápula de mayor tamaño localizada en mejilla izquierda (D) fue la biopsiada. E) Foto dermatoscópica (E) que corresponde a la lesión previa donde se observan, en extremo superior, vasos lineales ramificados sobre un área sin estructura de coloración asalmonada y alguna zona blanquecina.
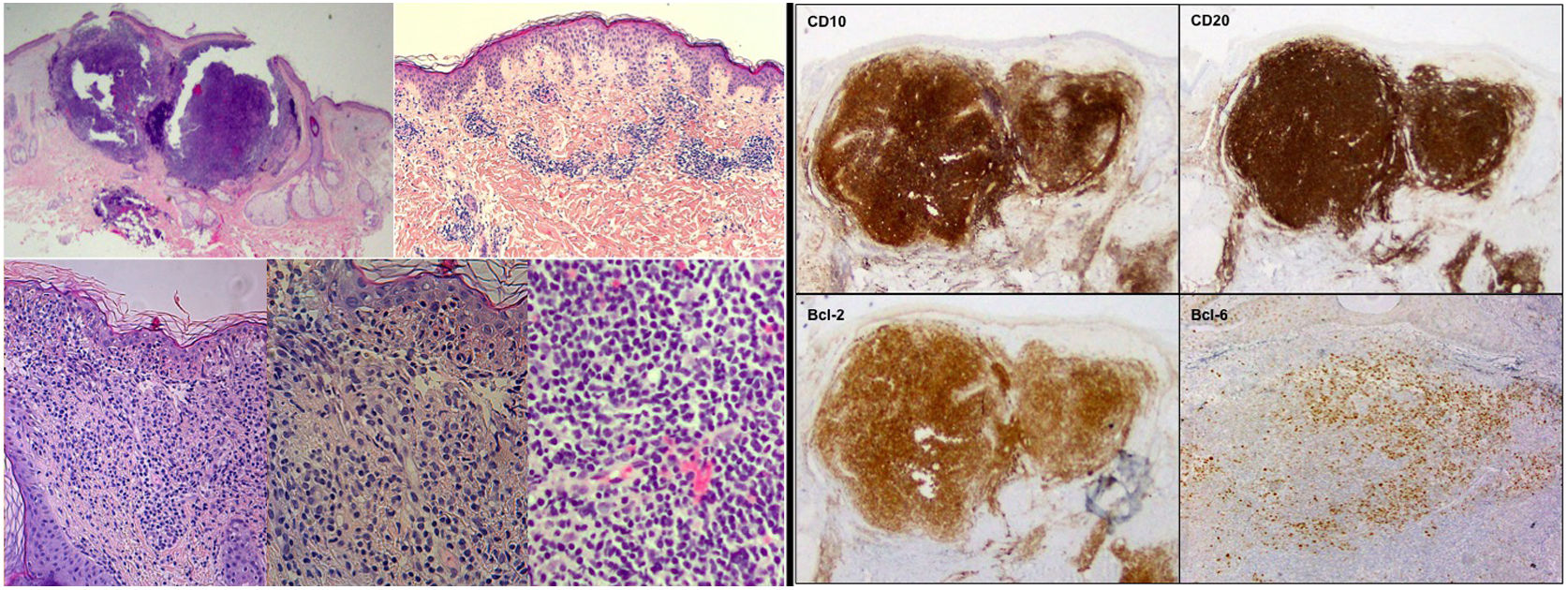
Hallazgos histopatológicos e inmunohistoquímicos de la biopsia cutánea. A la izquierda, tinción de hematoxilina-eosina (H-E) con imágenes de menor a mayor aumento al miscroscopio óptico que muestran las características histológicas del linfoma cutáneo B centrofolicular: infiltrado linfocitario localizado en dermis media y profunda con patrón de crecimiento mixto (nodular/difuso) y presencia de células de hábito centrocítico y centroblástico. A la derecha, panel inmunohistoquímico compatible con linfoma centrofolicular primario cutáneo. Se evidencia positividad para CD10, CD20, Bcl-2 y Bcl-6 (hematoxilina-eosina, x2, x4, x10, x20, x20; IHQ, x2, x2, x2, x4).
Por otro lado, se detectó reordenamiento monoclonal del gen IgH mediante PCR (polymerase chain reaction) y reordenamiento del gen Bcl-2 mediante FISH (fluorescence in situ hybridization). La citometría de flujo fue normal. Se realizó un estadificación inicial con una tomografía axial computarizada toracoabdominal y estudios analíticos sanguíneos, incluyendo la lactacto deshidrogenasa, sin evidenciar enfermedad sistémica. Por consiguiente, los hallazgos eran compatibles con un linfoma cutáneo primario de estirpe B centrofolicular (LCPCF), el cual se confirmó tras la ausencia de enfermedad sistémica pasados 6 meses. No se realizó biopsia de médula ósea debido al curso indolente de esta enfermedad y a los resultados de las pruebas complementarias.
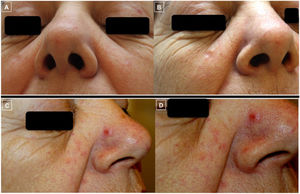
El tratamiento consistió en rituximab intralesional (anticuerpo monoclonal anti-CD20) hasta en 6ocasiones con buena respuesta (fig. 3 A-B). Posteriormente, la paciente desarrolló una nueva pápula eritematosa en vertiente nasal (fig. 3 C-D) que, junto a su piel de base con tendencia al enrojecimiento y la presencia de telangiectasias dispersas, confería un aspecto rosaceiforme. Por tanto, se emplearon tratamientos tópicos como metronidazol e ivermectina. Ante la ausencia de respuesta, se tomó una nueva biopsia que mostró hallazgos histopatológicos compatibles con LCPCF. Se trataron nuevamente con rituximab intralesional, además de realizar la extirpación quirúrgica de una lesión malar y otra en canto interno ocular y de objetivar la remisión completa. Con posterioridad, se optó por una actitud expectante a pesar de la aparición de nuevas lesiones. Actualmente está en seguimiento por la consulta conjunta de Dermatología y Hematología con persistencia de múltiples lesiones faciales y sin presencia de afectación extracutánea.
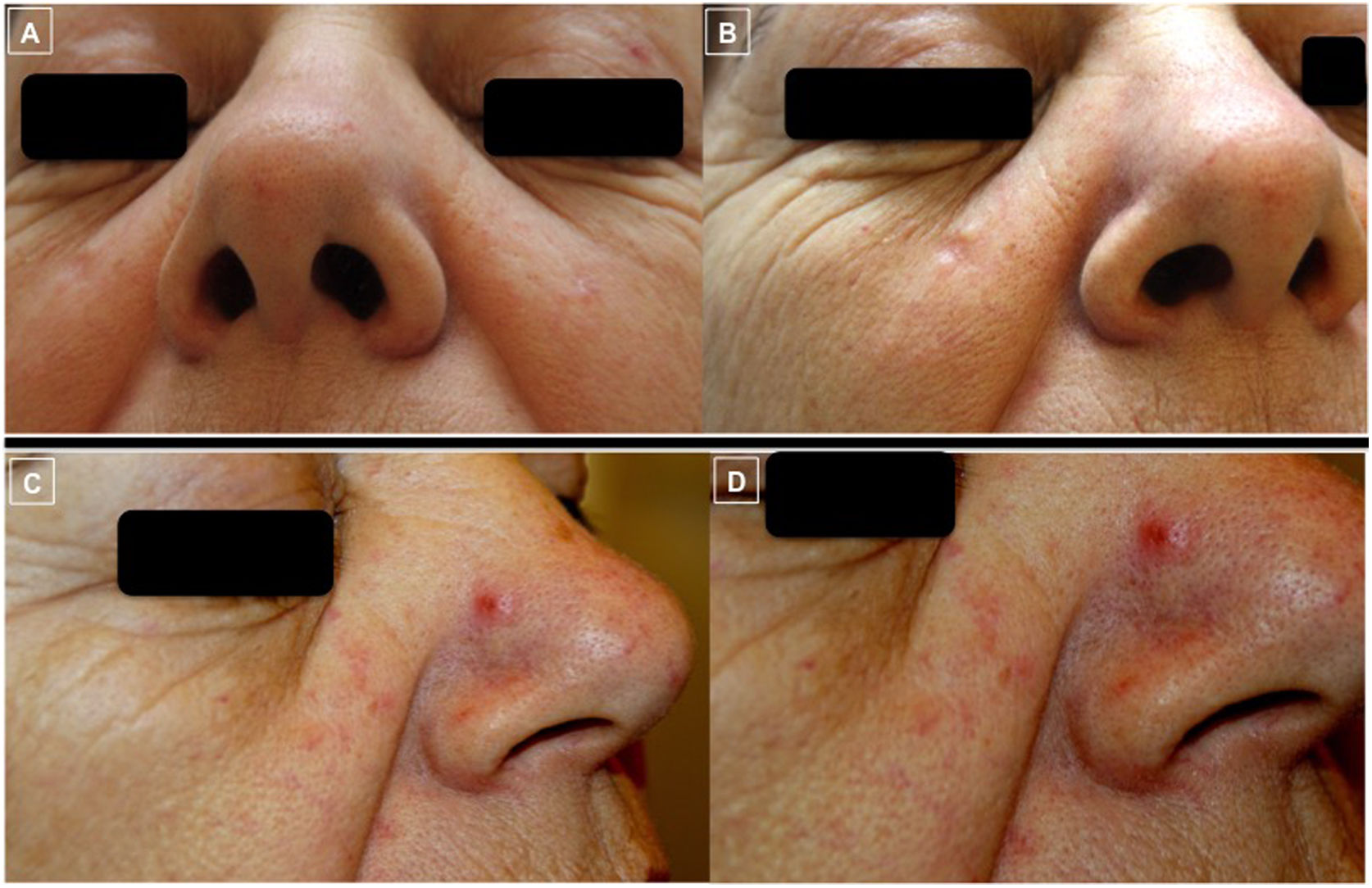
Fotos clínicas que evidencian la evolución de las lesiones (A-D). Las fotos A y B muestran la buena respuesta de las lesiones de ambas mejillas tras el tratamiento con rituximab intralesional. Las fotos C y D, en cambio, muestran el empeoramiento y la aparición de una pápula eritematosa bien delimitada en vertiente nasal (D) sobre una piel con tendencia al enrojecimiento y presencia de telangiectasias en mejillas y punta nasal que confiere un aspecto rosaceiforme.
El linfoma cutáneo primario de estirpe B (LCPB) corresponde a un linfoma de estirpe B que afecta a la piel sin signos de enfermedad extracutánea al diagnóstico o durante los 6 próximos meses1. Según los registros, el subtipo centrofolicular (LCPCF) es el LCPB más común, junto con el linfoma cutáneo primario de la zona marginal2. Ambos linfomas presentan un curso crónico indolente, lo cual implica una supervivencia aproximada a los 5 años del ≥95%1-4.
Clínicamente, el LCPCF presenta pápulas, placas o tumoraciones aisladas o en grupo eritematosas, firmes y asintomáticas de predominio en cabeza, cuello y tronco1,5-7. Según la bibliografía descrita, los trastornos linfoproliferativos de estirpe B pueden simular una rosácea, aunque son casos extremadamente infrecuentes1,5-7. Barzilai et al. (2012)5 registraron 4casos y Seward et al. (2004)7 aportaron otro más, todos ellos LCPCF con lesiones clínicas de rosácea o rinofima like. Massone et al. (2011)7 recogieron otros 9casos de LCPCF caracterizados por lesiones miliares o agminadas clínicamente compatibles con rosácea.
El diagnóstico de un LCPB se basará en los hallazgos histológicos, inmunofenotípicos y genotípicos1,5. Clásicamente la ausencia de expresión de Bcl-2 y de la translocación t(14;18) favorecía el diagnóstico de LCPCF1,3,4. Sin embargo, estudios recientes muestran tasas variables de positividad de expresión de Bcl-2 (0-86%) y t(14;18) en LCPCF. Entre ellos, destaca un estudio comparativo retrospectivo8 que describe expresión positiva de Bcl-2 en un 69% de los casos de LCPCF y de t(14;18) en un 9,1%. Además, postulan la fuerte intensidad de la inmunotinción de Bcl-2 como predictor del carácter sistémico de la enfermedad8. Por tanto, ante estos hallazgos habría que valorar una estadificación que excluya la existencia de enfermedad sistémica y que esta se mantenga, al menos, durante 6 meses para alcanzar un diagnóstico definitivo de LCPCF.
En lo referente al tratamiento, carecemos de ensayos clínicos aleatorizados que permitan establecer unas claras recomendaciones basadas en la evidencia9. Se recomienda, en las lesiones cutáneas solitarias o aisladas, el uso de radioterapia o, en su defecto, en pequeñas lesiones bien delimitadas, la escisión quirúrgica9. Las más dispersas se podrían tratar con radioterapia; sin embargo, ante un curso crónico indolente y las recurrencias frecuentes del LCPCF, podríamos adoptar una actitud más conservadora (watch and wait)9. El rituximab intralesional sería otra opción que considerar4,9,10. Cuando las lesiones sean extensas, el rituximab sistémico es la primera opción de tratamiento, delegando los tratamientos quimioterápicas (R-COP, R-CHOP) a aquellas ocasiones excepcionales de enfermedad extracutánea o ausencia de respuesta al rituximab en pacientes con enfermedad progresiva9.
En resumen, el LCPCF puede simular una rosácea granulomatosa. Por tanto, el diagnóstico diferencial de las erupciones papulonodulares faciales debería incluir trastornos linfoproliferativos de estirpe B, además de tumores anexiales como el carcinoma basocelular, tricoepitelioma o la hiperplasia sebácea y dermatosis inflamatorias como la sarcoidosis y el lupus cutáneo. El conocimiento de la variabilidad clínica del LCPCF facilitará el diagnóstico precoz y su consiguiente tratamiento, en caso necesario.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Se agradece al paciente, cuyas imágenes se muestran en el trabajo, por su aceptación por escrito a que se publiquen.