La vasculitis eosinofílica recurrente cutánea primaria es una enfermedad rara, caracterizada por placas purpúricas, eritematosas y pruriginosas asociadas a edema. Comparamos y analizamos las características clínicas, dermatoscópicas e histológicas de la enfermedad en 4 pacientes de nuestro hospital y en 13 casos de pacientes publicados previamente. Se incluyeron 17 pacientes, con una mediana de edad de 56 años, y una mediana de duración de la enfermedad de 6 meses. En la mayoría de los casos las lesiones fueron generalizadas (47%) o localizadas en los miembros inferiores (41%). Las características histológicas más frecuentes fueron: color purpúrico (71%), edema local (65%), vasculitis necrosante (94%) e infiltración eosinofílica (100%). La mayoría de los pacientes (82,4%) recibió esteroides orales (mediana de la dosis de 30mg). La vasculitis eosinofílica recurrente cutánea primaria podría ser una entidad clínica infradiagnosticada. El análisis de los pacientes nos permitió proponer algunos criterios diagnósticos para su definición. Recomendamos una estrategia terapéutica con esteroides de alta potencia y dapsona, pudiéndose considerar como el tratamiento de primera línea.
Primary recurrent cutaneous eosinophilic vasculitis is a rare condition characterized by pruritic, erythematous, purpuric plaques associated to edema. We compared and analyze the clinical, dermoscopic and histological features of the disease in 4 patients from our hospital and 13 patients published in the literature. Seventeen patients were included, with a median age of 56yo, a median duration of disease of 6 months. Lesions were most frequently generalized (47%) or localized in lower limbs (41%). The most frequent features were purpuric color (71%), local edema (65%), necrotizing vasculitis (94%) and eosinophil infiltration (100%) in histology. Most of the patients (82.4%) were given oral steroids with a median dose of 30mg. Primary recurrent cutaneous eosinophilic vasculitis might be an infra-diagnosed condition. The analysis of the patients allowed us to propose diagnostic criteria for the definition of this disease. We suggest a therapeutic strategy with high-potency steroids and dapsone, which might be considered as first-line treatment.
La vasculitis eosinofílica recurrente cutánea (VERC) es una enfermedad rara, descrita recientemente y caracterizada por la presencia de placas purpúricas, eritematosas y pruriginosas, y de pápulas asociadas a edema, situadas especialmente en las extremidades inferiores. Los hallazgos patológicos muestran una vasculitis necrosante en vasos pequeños con abundante infiltrado eosinofílico. Muestra buena respuesta a la corticoterapia, con recaída rápida tras la suspensión del tratamiento1.
En 1994, Chen et al.1 describieron originalmente la VERC como una entidad idiopática o primaria. Su incidencia es desconocida; en la literatura solo hay descritos 13 casos de VERC2. Creemos firmemente que el diagnóstico de la VERC se ha subestimado, dado que es una enfermedad recientemente descrita y carecemos de criterios diagnósticos específicos.
Nuestro propósito es revisar las características clínicas, dermatoscópicas e histológicas de pacientes de nuestro hospital con diagnóstico de VERC primaria y comparar estos hallazgos con los recogidos en la literatura, con el fin de describir esta enfermedad.
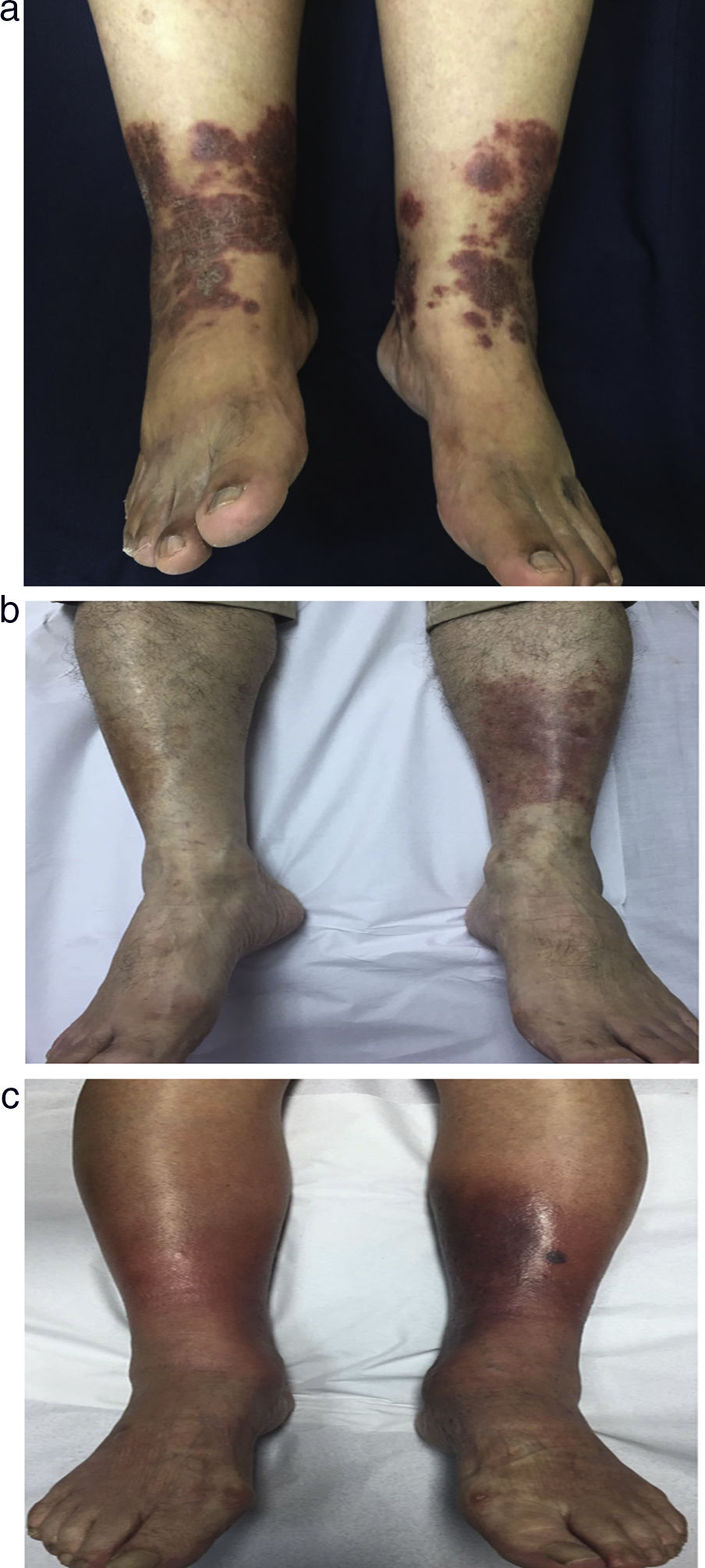
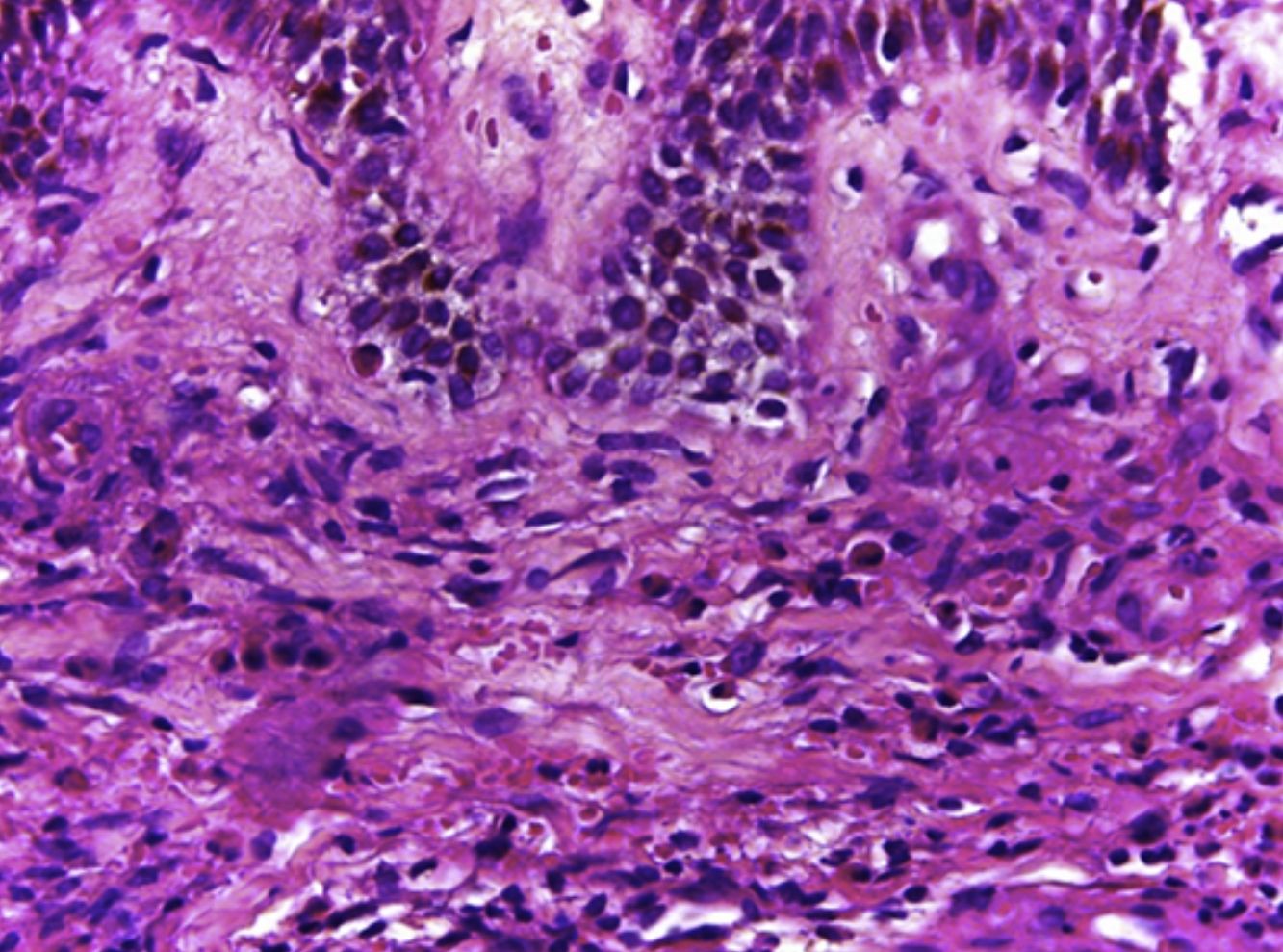
CasosCaso 1 (fig. 1a): mujer de 61 años con historia clínica de 2 años de máculas pruriginosas, eritematosas y purpúricas, placas y edema en los miembros inferiores, con dermografismo que llegaba hasta los muslos. Las lesiones avanzaron de manera progresiva hacia el tronco, con morfología tipo heliotropo en la cara (tabla 1). Se inició tratamiento con corticosteroides orales y tópicos, con buenos resultados. Sin embargo, la recaída fue evidente tras la reducción de la corticoterapia. La paciente se mantuvo con corticoides orales y tópicos de manera intermitente durante los brotes, con buena respuesta después de 6 meses de tratamiento.
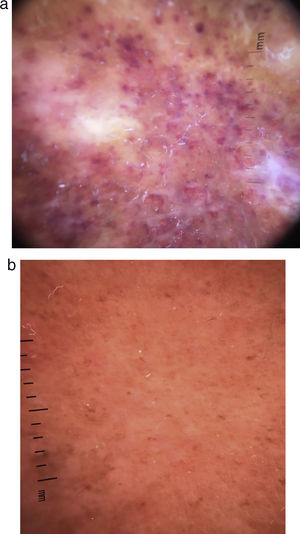
a) Caso 1, mujer de 61 años con placas eritematosas purpúricas bilaterales en los miembros inferiores. b) Caso 3, hombre de 78 años con una sola placa purpúrica unilateral en la zona posterior del miembro inferior derecho. c) Caso 4, mujer de 88 años con placas purpúricas, eritematosas, bilaterales, en los miembros inferiores.
Casos de vasculitis eosinofílica recurrente cutánea
| Casos | Sexo/edad | Duración (meses) | Localización | Descripción | Anatomía Patológica | Análisis de sangre | Tratamiento | Seguimiento |
|---|---|---|---|---|---|---|---|---|
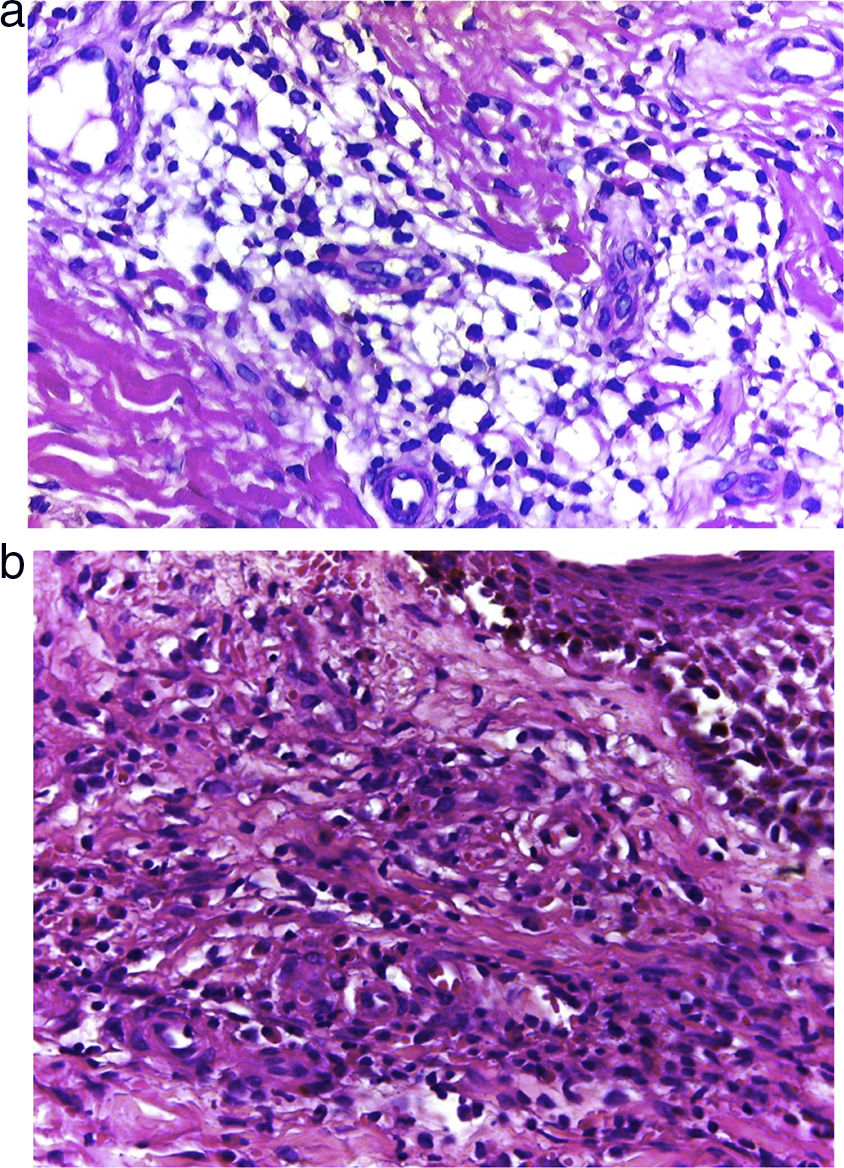
| Caso 1 | M/61 | 24 | Generalizada | Bilateral, placas eritematosas purpúricas en miembros inferiores con edema y dolor. Placas purpúricas y dermografismo en rostro, muslos y brazos | Hiperqueratosis y espongiosis. Infiltrado difuso de linfocitos y eosinófilos en la dermis profunda y superficial, y necrosis fibrinoide de los vasos superficiales de la dermis con presencia de abundantes eosinófilos tanto dispersos como invasivos de la pared de los vasos. Sin leucocitoclasia (fig. 2a) | Eosinofilia 0,7×109/L; PCR 13mg/L. Análisis de deposiciones positivo para Giardia lamblia. No hay otras anormalidades significativas (ANCA negativo) | Deflazacort oral 30mg y clobetasol tópico 0,05%. Con la suspensión de los corticoides, los síntomas recidivaron. Mantenida con corticoterapia intermitente tópica y oral | Seis meses sin recurrencia |
| Caso 2 | M/66 | 12 | Miembro inferior | Placa pobremente delimitada, eritematosa purpúrica, en miembro inferior izquierdo. Edema unilateral, picor y dolor | Espongiosis en la epidermis, infiltrado difuso de la dermis superficial y profunda, con necrosis fibrinoide de los vasos de la dermis superficial, y eosinófilos tanto dispersos como invadiendo la pared de los vasos necrosados (fig. 2b) | Eosinofilia 0,4×109/L; PCR 10mg/L, análisis de orina positivo para Escherichia coli. No hay otras anormalidades significativas (ANCA negativo) | Deflazacort 30mg/día y clobetasol tópico 0,05% durante 2 semanas. Con la suspensión de los corticoides, los síntomas recidivaron. Se inició tratamiento con dapsona 100mg/día y deflazacort 30mg/día, reducción de dosis con control de síntomas | Ocho meses sin recurrencia |
| Caso 3 | H/78 | 6 | Miembro inferior | Placas bilaterales, mal delimitadas, purpúricas, eritematosas, pruriginosas, en miembro inferior derecho | Vasos pequeños de la dermis con necrosis fibrinoide. Infiltrado de los vasos rico en eosinófilos sin o con mínima leucitoclasia y extravasación de eritrocitos | Eosinofilia 0,8×109/L; IgE 161,2ug/L; PCR 10mg/L. No hay otras anormalidades significativas (ANCA negativo) | Deflazacort 30mg durante 2 semanas y clobetasol 0,05% tópico BID durante 2 semanas. Remisión de las lesiones tras la supresión y se mantuvo al paciente de manera crónica con 6mg de deflazacort | Seis meses sin recurrencia |
| Caso 4 | M/88 | 1 | Miembro inferior | Placas bilaterales eritematosas, purpúricas, pruriginosas y dolorosas, mal delimitadas y edematosas | Vasos pequeños de la dermis con necrosis fibrinoide. Infiltrado de los vasos rico en eosinófilos sin o con mínima leucitoclasia y extravasación de eritrocitos | TSE 32mm/h. No hay otras anormalidades significativas (ANCA negativo) | Se inició con dapsona 100mg con control de las lesiones | Seis meses sin recurrencia |
ANCA: anticuerpos citoplasmáticos antineutrófilos; BID: 2 veces al día; H: hombre; IgE: inmunoglobulina E; M: mujer; PCR: proteína C reactiva; TSE: tasa de sedimentación eritrocitaria.
Caso 2: mujer de 66 años con historia de un año de evolución de una placa mal delimitada, pruriginosa, dolorosa, eritematosa y purpúrica, localizada en el miembro inferior izquierdo y con edema local (tabla 1). El tratamiento con corticosteroides orales y tópicos mostró buenos resultados al mes del inicio de la terapia; sin embargo, la suspensión fue acompañada de recurrencia del cuadro. Se inició tratamiento con dapsona 100mg con control de las lesiones pasado un mes, no observándose recaída a los 8 meses de seguimiento.
Caso 3 (fig. 1b): hombre de 78 años con historia clínica de 6 meses de evolución de una placa bien delimitada, eritematosa, purpúrica, pruriginosa, con edema leve, situada en la cara posterior de la pierna derecha (tabla 1). Se inició tratamiento con deflazacort 30mg al día y se continuó como terapia de mantenimiento con 6mg.
Caso 4 (fig. 1c): mujer de 88 años con historia de un mes de evolución de placas bilaterales pruriginosas, dolorosas, edematosas, purpúricas y eritematosas localizadas en los miembros inferiores (tabla 1). Se inició tratamiento con corticosteroides orales y tópicos, con recurrencia al inicio de la reducción de los mismos. El control de las lesiones se alcanzó 2 meses después con dapsona 100mg, sin recurrencia a los 6 meses de seguimiento.
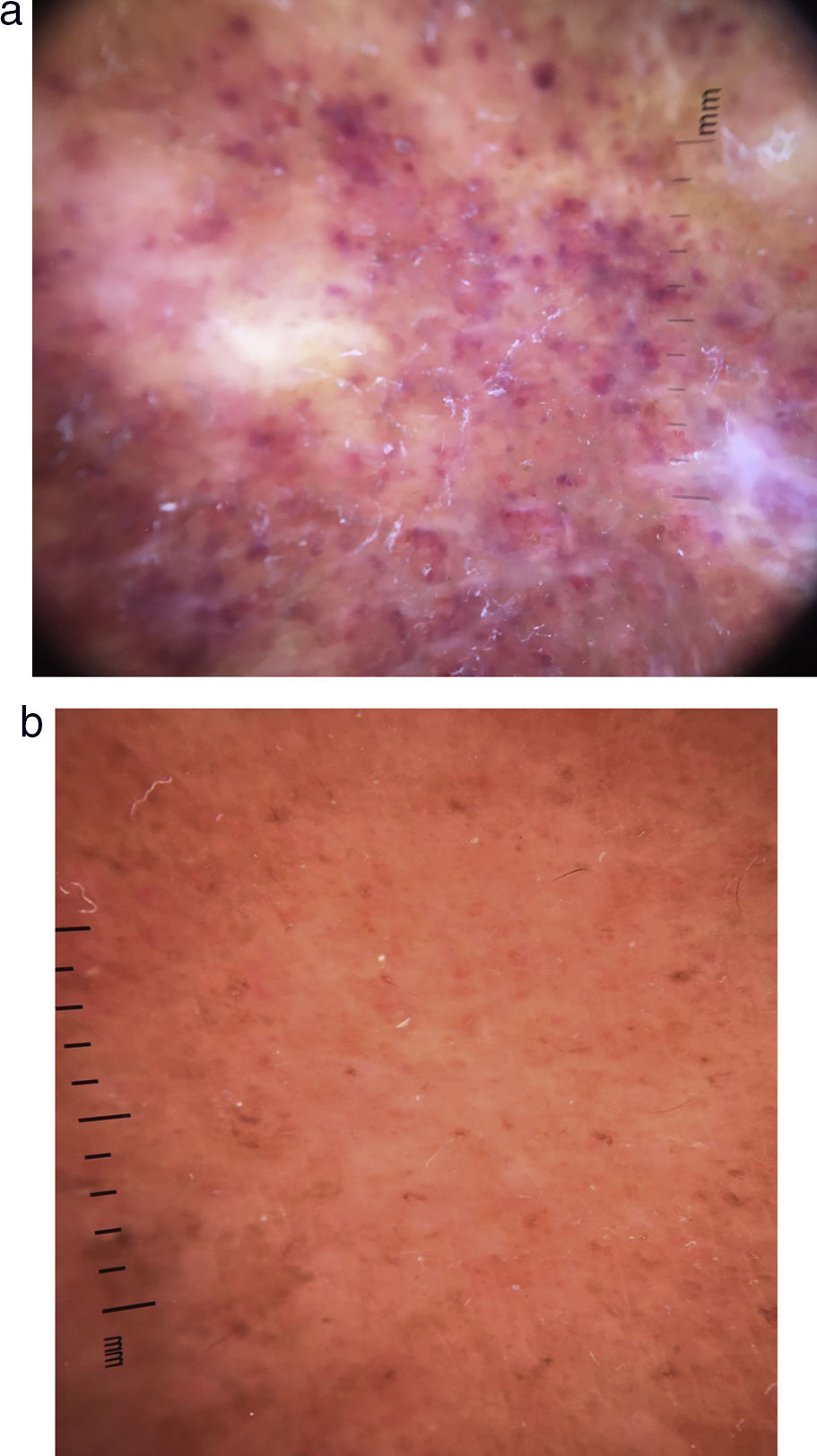
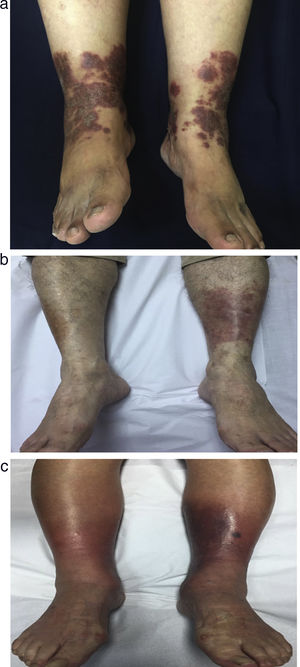
Revisión bibliográfica de los casos de vasculitis eosinofílica recurrente cutánea primariaSe han encontrado 13 casos en la literatura (ver material suplementario) a los que se han añadido nuestros 4 pacientes. De los 17 casos incluidos, 14 (82%) eran mujeres (tabla 2). La mediana de la edad fue de 56 años (rango intercuartílico [RIC] 36-78), con una mediana para la duración de la enfermedad de 6 meses (RIC 1-12). En la mayoría de los casos las lesiones fueron generalizadas (47%) o distribuidas principalmente en los miembros inferiores (41%), caracterizadas como placas (64,7%), pápulas (52,9%), purpúricas (70,6%) y eritematosas (64,7%). En la mayoría de los casos eran pruriginosas (88,2%), con edema local o distal y angioedema (64,7%), siendo estos los síntomas que se usaban para el seguimiento de la enfermedad. Los hallazgos dermatoscópicos fueron puntos purpúricos y glóbulos sumergidos en un fondo irregular rojo-anaranjado (fig. 2 a y b). Los resultados de laboratorio revelaron una eosinofilia de 3,4×109/L (RIC 0,8-4,3) y una PCR de 13,75mg/L (RIC 10,0-30-1). El tratamiento más frecuente fueron los corticosteroides orales (82,4%), principalmente prednisona (47,1%) con una mediana de dosis de 30mg (RIC 20-60). La recurrencia de las lesiones tras la reducción o la suspensión de los esteroides orales fue frecuente (70,6%). El período de seguimiento libre de recurrencia de las lesiones fue de 6 meses (RIC 1-12).
Análisis descriptivo de los 17 casos incluidos en esta revisión
| Sexo femenino, n (%) | 14 (82,4) | |
| Edad, mediana (RIC 25-75%) | 56 (36-78) | |
| Duración, mediana (RIC 25-75%) | 6 (1-12) | |
| Dosis CE orales, mediana (RIC 25-75%) | 30 (20-60) | |
| Seguimiento, mediana (RIC 25-75%) | 6 (1-12) | |
| Recurrencia tras CE, n (%) | 12 (70,6) | |
| Distribución, n (%) | ||
| Generalizada | 8 (47,1) | |
| Miembros superiores | 2 (11,8) | |
| Miembros inferiores | 7 (41,1) | |
| Síntomas, n (%) | ||
| Picor | 15 (88,2) | |
| Dolor | 4 (23,5) | |
| Hallazgos, n (%) | ||
| Color | ||
| Eritematosa | 11 (64,7) | |
| Purpúrica | 12 (70,6) | |
| Lesión primaria | ||
| Placa | 11 (64,7) | |
| Pápula | 9 (52,9) | |
| Úlcera | 4 (23,5) | |
| Aspecto de urticaria | 4 (23,5) | |
| Parche | 1 (5,9) | |
| Nódulo | 1 (5,9) | |
| Otro | ||
| Edema-angioedema | 11 (64,7) | |
| Fiebre | 2 (11,8) | |
| Linfadenopatía | 1 (5,9) | |
| Hallazgos histológicos, n (%) | 17(100) | |
| Infiltrado eosinofílico | 17 (100) | |
| Vasculitis necrosante | 16 (94,1) | |
| No leucocitoclasia | 7 (41,1) | |
| Esteroides usados, n (%) | 16 (94,1) | |
| Deflazacort | 4 (23,5) | |
| Prednisona | 8 (47,1) | |
| Tópicos | 2 (11,8) | |
| Otros | 2 (11,8) | |
| Ninguno | 1 (5,9) | |
| Terapia adicional, n (%) | 7 (41,1) | |
| Dapsona | 2 (11,8) | |
| Colchicina | 1 (5,9) | |
| Indometacina | 1 (5,9) | |
| Tosilato | 1 (5,9) | |
| Tacrolimus | 1 (5,9) | |
| Glicirricina | 1 (5,9) | |
| Laboratorio, mediana (RIC 25-75%); n (%)* | ||
| Recuento eosinófilos | 3,4 (0,8-4,3); 13 (76,5) | |
| TSE | 61 (32-107); 7 (41,1) | |
| PCR | 13,75 (10-30,1); 6 (35,3) | |
| IgE | 218 (161-658); 5 (29,4) | |
CE: corticosteroides; IgE: inmunoglobulina E; PCR: proteína C reactiva; RIC 25-75%: rango intercuartílico 25-75%; TSE: tasa de sedimentación eritrocitaria.
La VERC es una enfermedad infradiagnosticada difícil de tratar. La literatura carece de datos epidemiológicos1,3. Según el Consenso Internacional de Chapel Hill de 20122, la VERC es una vasculitis de órgano único. Sin embargo, algunos pacientes con vasculitis de órgano único pueden desarrollar síntomas adicionales de la enfermedad que justifican la redefinición del caso como una vasculitis sistémica2.
La fisiopatología de la VERC revela que hay un reclutamiento selectivo y una activación de los eosinófilos causada por aumento de citocinas como las interleucinas 5 y 3, el factor estimulante de colonias de granulocitos y macrófagos y el factor de activación plaquetaria4,5. El hecho de que 2 pacientes presentaran infecciones concomitantes nos lleva a creer que dichas infecciones podrían haber actuado como desencadenantes de la VERC, o bien como un elemento de agravamiento o persistencia de la misma6.
Hallazgos clínicosLa mayoría de nuestros pacientes fueron mujeres, con pápulas y placas pruriginosas, purpúricas y eritematosas, localizadas habitualmente en los miembros inferiores, con edema local o distal (fig. 1 a-c).
Esta sintomatología es muy similar a la mostrada por los pacientes descritos en otros casos publicados (material suplementario), así como a los referidos por Sawada et al.3.
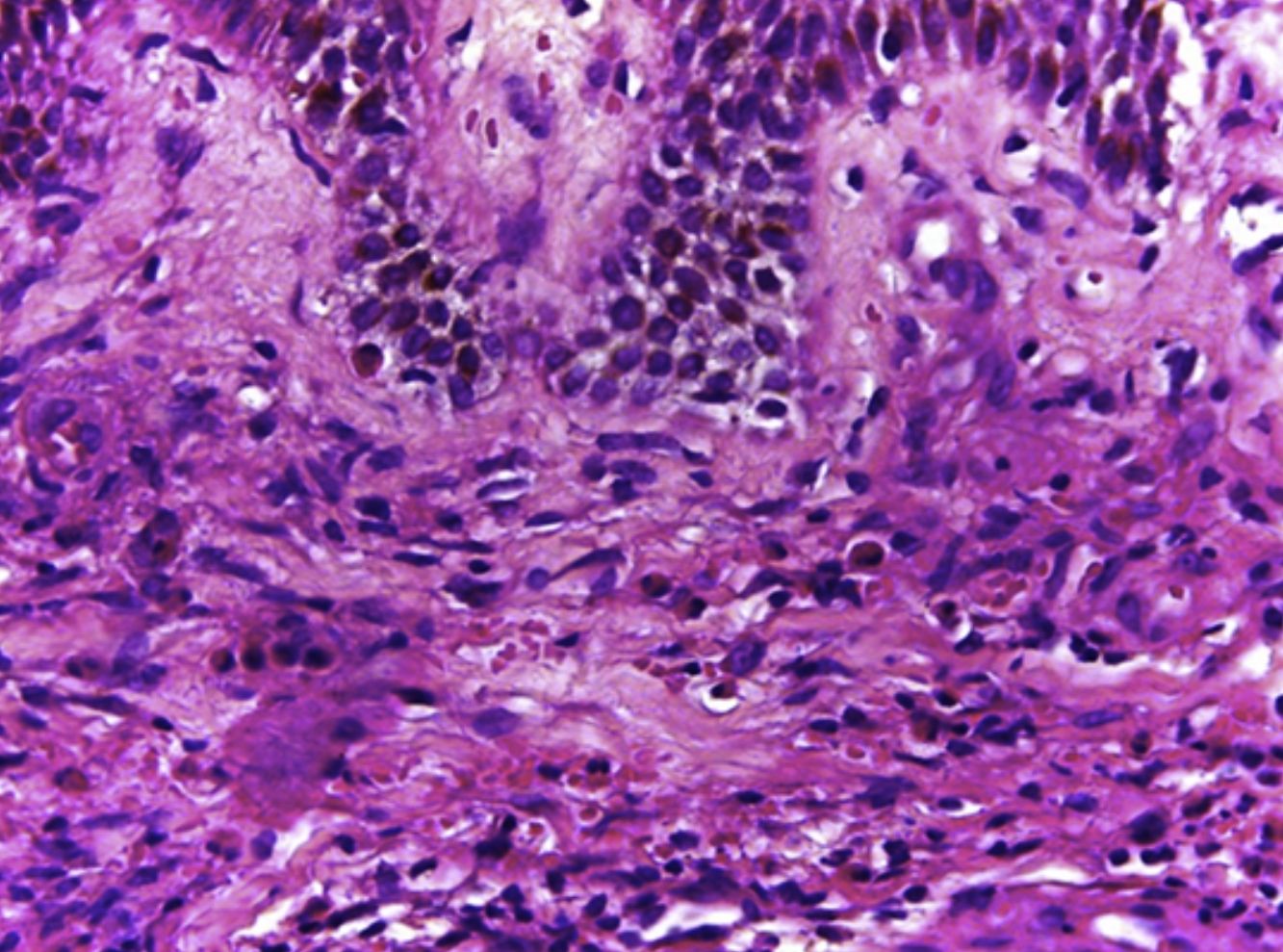
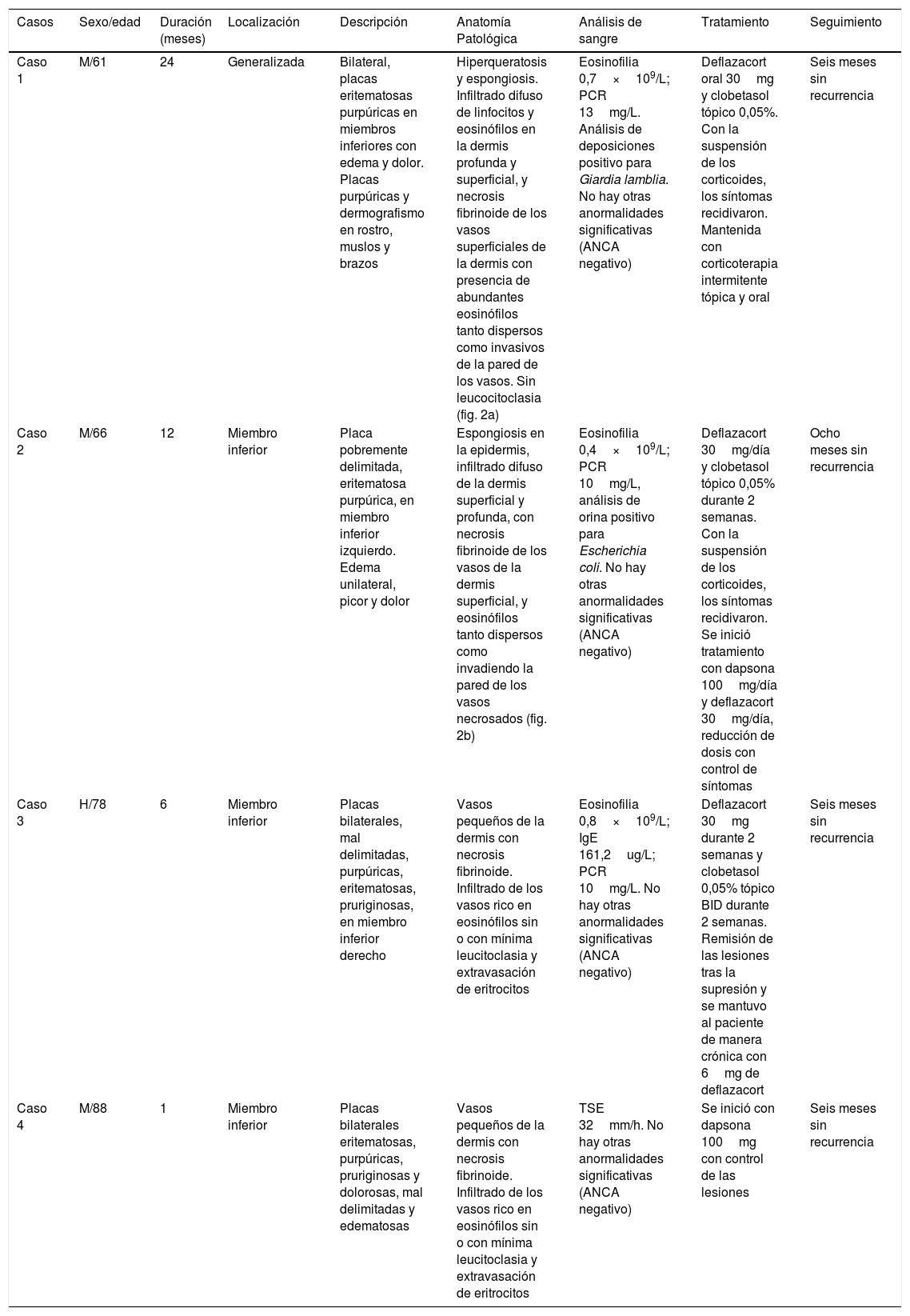
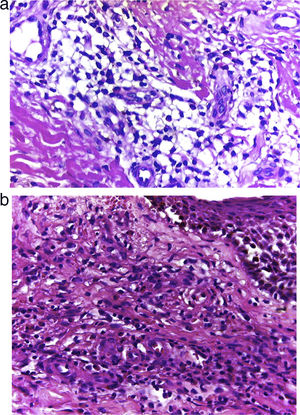
HistologíaLos hallazgos histológicos, descritos por primera vez por Chen et al.1 y repetidos en artículos posteriores, mostraron en todos los casos una vasculitis necrosante de los vasos pequeños de la dermis acompañada de necrosis fibrinoide e infiltrado eosinofílico a lo largo de la dermis con presencia mínima de leucocitoclasia o ausencia de ella (fig. 3a y b). Por lo general, la epidermis es normal excepto por espongiosis eosinofílicas ocasionales1.
Resultados de laboratorioLa presencia de eosinofilia3,7 es importante, pero no es imprescindible8,9, con una mediana para el hemograma de 3,4×109/L (tabla 2), y no guarda ninguna correlación con la gravedad de los síntomas, lo que lo diferencia de otros procesos en los que la eosinofilia es incluso mayor, como el síndrome hipereosinofílico idiopático y el angioedema episódico con eosinofilia6.
DermatoscopiaLos hallazgos dermatoscópicos, manchas y glóbulos purpúricos en un fondo rojo-anaranjado irregular (fig. 2 a y b), se han descrito también para otros tipos de vasculitis, como, por ejemplo, la urticarial10. Las manchas purpúricas y los glóbulos se corresponden con el daño de los vasos superficiales de la dermis con extravasación de células de glóbulos rojos (vasculitis necrosante)10. Debido a que la necrosis fibrinoide es difícil de hallar en las muestras histológicas, la identificación de las áreas de daño vascular con la dermatoscopia nos puede facilitar la ubicación correcta para la realización de la biopsia.
DiagnósticoBasándonos en los hallazgos descritos en los casos previos, así como los presentados en esta revisión, proponemos como criterios diagnósticos mayores los siguientes: i) placas y/o pápulas eritematosas purpúricas y pruriginosas; ii) histológicamente, necrosis fibrinoide de los vasos dérmicos con infiltrado eosinofílico en la dermis y/o las paredes vasculares; iii) respuesta a los corticosteroides sistémicos y/o a los corticoides tópicos de alta potencia. Entre los criterios menores, planteamos: i) edema/angioedema local o distal; ii) eosinofilia; iii) manchas purpúricas en la dermatoscopia; iv) recurrencia de las lesiones tras la suspensión y/o la reducción de la corticoterapia, y v) exclusión de cualquier otro proceso que pueda explicar la invasión eosinofílica de la piel. El diagnóstico se alcanzaría cuando se cumplieran 3 criterios mayores y, al menos, un criterio menor, o bien 2 criterios mayores y por lo menos 3 menores. En cualquier caso, los hallazgos clínicos e histológicos son obligatorios.
El diagnóstico diferencial se ha de hacer principalmente con el síndrome hipereosinofílico idiopático, el síndrome de Wells y el angioedema episódico con eosinofilia1,5. Todos estos procesos se caracterizan por invasión eosinofílica de la dermis afectada en la que, sin embargo, no encontramos la vasculitis necrosante6. En el síndrome de Churg-Strauss (SCS) el espectro de las vasculitis recorre desde las neutrofílicas en pacientes ANCA-positivos hasta las eosinofílicas en ANCA-negativos, aunque lo más frecuente es que sean pacientes con vasculitis intermedias con infiltrado mixto neutrófilos-eosinófilos. Los pacientes con VERC podrían ser considerados como casos extremos de SCS ANCA-negativo, por lo que es imprescindible su seguimiento11.
TratamientoEl manejo de la VERC es un reto, ya que aunque el uso de corticosteroides es eficaz, la recurrencia es común tras la retirada completa del fármaco4. Se puede comenzar con 0,5mg/kg/día de prednisona oral, iniciando la retirada a las 2 semanas hasta alcanzar una dosis mínima necesaria con la que mantener la remisión3. Para el tratamiento de mantenimiento8,13 algunos autores han propuesto el uso de indometacina8, tacrolimus12 y tosilato de suplatast13 (tabla 2). Sin embargo, nosotros proponemos el empleo de dapsona como alternativa terapéutica a largo plazo en caso de recurrencia después de la reducción de la corticoterapia, ya que ha demostrado ser eficaz en el control de cuadros clínicos similares (celulitis eosinofílica, fascitis eosinofílica, etc.)6.
ConclusiónLa VERC es una enfermedad infradiagnosticada, descrita recientemente y caracterizada por placas purpúricas, eritematosas y pruriginosas, con necrosis fibrinoide e infiltrado eosinofílico en la histología. Describimos 4 casos, así como los ya publicados previamente. Proponemos unos criterios diagnósticos y recomendamos el uso de dapsona como fármaco de mantenimiento a largo plazo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. Quijano y al Dr. Rodríguez, que contribuyeron en la misma medida en la realización de este trabajo.