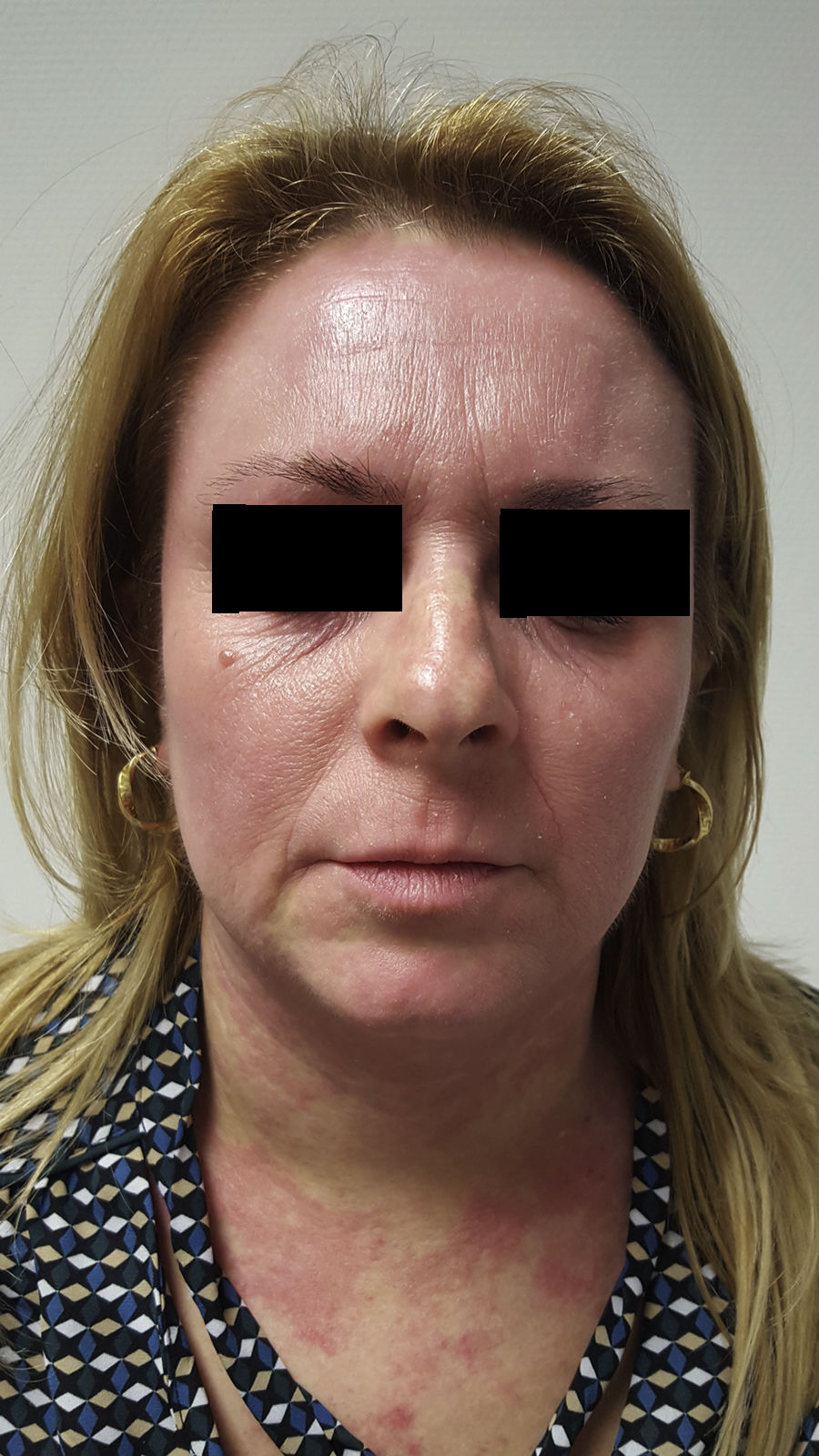
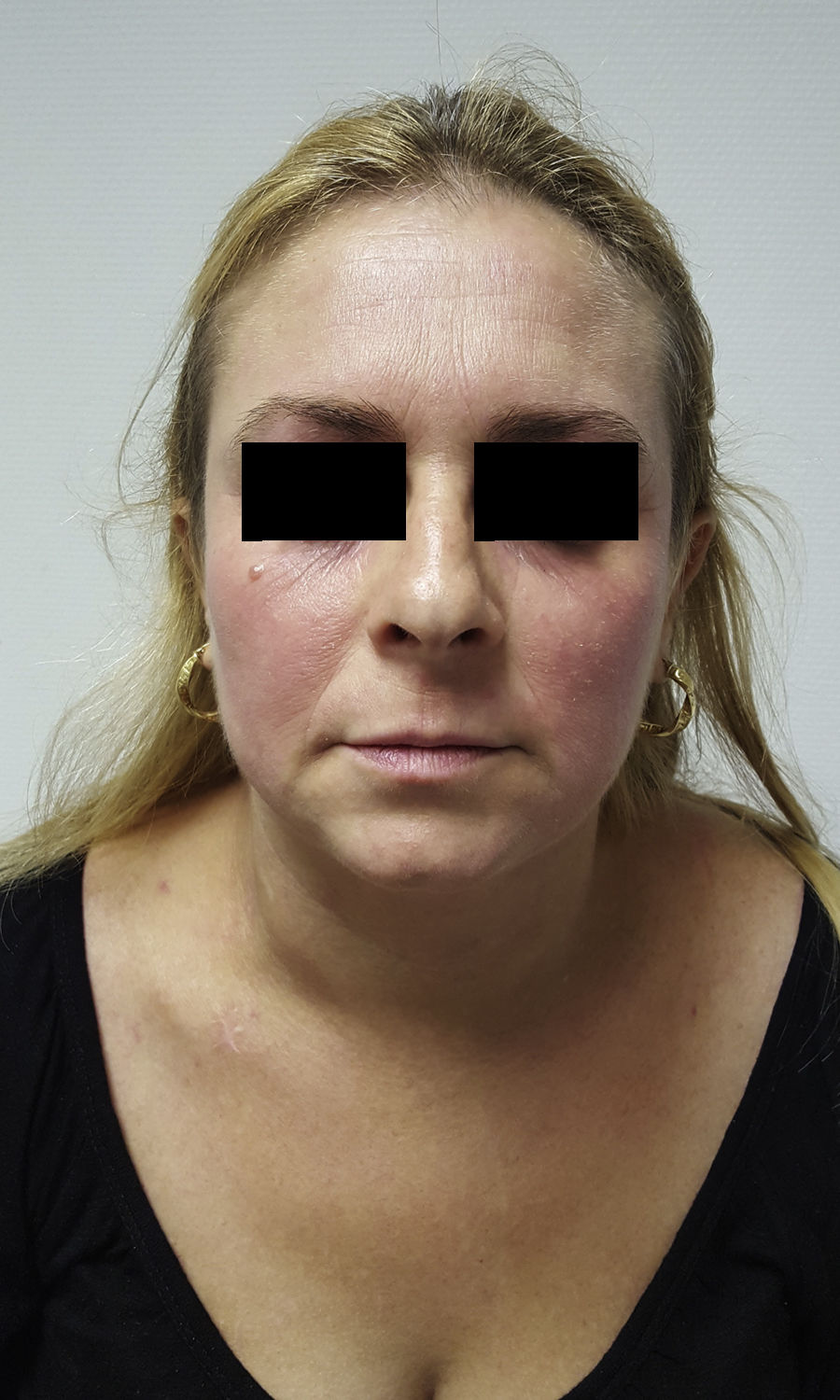
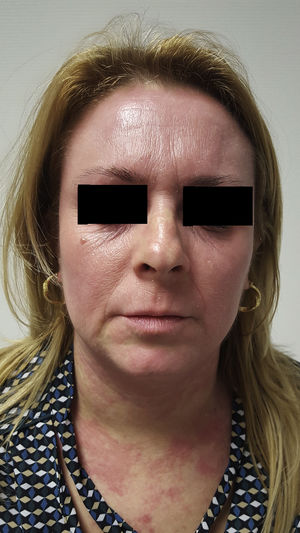
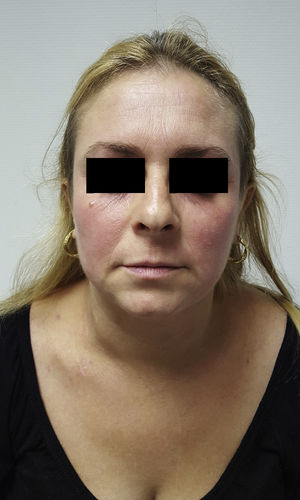
Presentamos el caso de una mujer de 36 años de edad con antecedentes personales de rinitis estacional y dermatitis atópica (DA) desde la infancia, que acude a consulta por empeoramiento de su DA con importantes lesiones de rascado en tronco y miembros. En la exploración clínica inicial el SCORAD=47 con importante afectación de pliegues y tronco. Los estudios analíticos realizados ofrecieron resultados dentro de la normalidad con niveles de IgE=240UI (N<100UI). Previo a la consulta, nuestra paciente había recibido tratamiento con diversos corticoides tópicos, emolientes y varias pautas de corticoides sistémicos a dosis de 0,5-1mg/kg/día con respuesta parcial. En otro centro recibió tratamiento con ciclosporina a dosis de 3mg/kg/día que hubo de ser suspendido por hipertensión de difícil control a pesar de la adición de amlodipino 20mg/día. Sucesivos tratamientos con azatioprina 50mg/día, metotrexate 15mg/semanales y micofenolato mofetilo 1,5g/día hubieron de ser suspendidos por intolerancia gastrointestinal en los 2 primeros casos y falta de respuesta en el tercero. No se planteó tratamiento con UVBBE por dificultad de la paciente para acudir al tratamiento. En la transición a tratamiento con micofenolato la expresividad clínica de la DA varió con eritema y edema intenso en cara y cuello (fig. 1), por lo que se planteó el diagnóstico de dermatitis de cara y cuello. Realizamos prick test a inhalantes a batería estándar con positividad a Alternaria spp, Clamidosporium spp y caspa de gato y negativo para gastro alergenos, látex y anisakis. Asimismo se completó con prick para Malassezia spp y Cándida spp, con positividad en el primer caso y negatividad en el segundo (testado con 20 controles sanos en estos 2 últimos casos). El estudio histológico fue concordante con dermatitis atópica. Planteamos tratamiento con itraconazol 100mg/12h/un mes y reducción progresiva de la dosis hasta completar 5 meses de tratamiento con importante mejoría de sus lesiones (fig. 2).
La prevalencia de la DA del adulto varía entre un 0,3-14% siendo el intervalo más ampliamente aceptado el que oscila entre el 1 y el 3%1. En la población adulta la aparición de un eccema pruriginoso en cara, cuello y parte superior del tórax se conoce como dermatitis de cara y cuello (DCC). Se asocia a prurito intenso e importante alteración en la calidad de vida del paciente. Curiosamente la actividad de la DA en el resto del cuerpo suele ser mínima o moderada. Desde el punto de vista etiopatogénico se ha relacionado con una hipersensibilidad (que no sobrecrecimiento) por diferentes subespecies del hongo lipofílico Malassezia (M. furfur, M. restricta, M. sympodialis y M. globosa). En pacientes púberes y adultos jóvenes se ha demostrado un aumento de la colonización de determinadas áreas corporales por Malassezia spp, que coinciden en este caso por las afectadas por la DCC en comparación con piel sana y de forma interindividual con individuos sanos2.
La respuesta inmunológica del huésped a Malassezia se ha tratado de medir mediante prick test, determinación de IgE específica y test del parche3. La mayoría de estos estudios no han comparado de forma simultánea la respuesta a Cándida spp, estafilococos, estreptococos y Trichophyton spp. En la respuesta inmune parece que interviene más la estimulación de los linfocitos B que la hipersensibilidad retardada mediada por linfocitos T. Asimismo existen estudios que correlacionan la gravedad de la DCC con los niveles de IgE específicos frente a Malassezia4,5. Esta hipersensibilidad es superior en pacientes con asma o rinoconjuntivitis alérgica6 como sucedía en nuestra paciente.
Desde el punto de vista terapéutico no existe un protocolo bien definido para realizar un abordaje apropiado. Parece que la aplicación de antifúngicos tópicos no alcanza resultados satisfactorios. La terapia sistémica se ha centrado en el uso de ketoconazol 200mg/día o itraconazol 100-400mg/día siendo necesario un mes para ver resultados en la mayoría de pacientes.
Las series que presentan una cohorte más larga de pacientes7,8 utilizan pautas diferentes de itraconazol durante periodos que oscilan entre los 7 días y 2 meses. Parece razonable iniciar el tratamiento con una dosis de 100-200mg/día y valorar el efecto terapéutico al mes para conseguir reducir a una dosis mínima terapéutica que pudiese ser empleada durante un periodo de tiempo más prolongado9. Los principales efectos secundarios descritos fueron flushing y cefalea que cedieron tras la interrupción del tratamiento y permitieron su posterior reintroducción. Si no hay enfermedad hepática basal u otra contraindicación relacionada no se necesitan controles analíticos rutinarios. Otros casos comunicados han permitido controlar el proceso y solapar posteriormente con otros inmunosupresores como azatioprina con buen resultado terapéutico10.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. Rafael Mayorgas, alergólogo, por su contribución en la realización de las pruebas que ayudaron al estudio etiológico del caso.