La dermatosis ampollar hemorrágica (DAH) asociada a heparina es una entidad benigna, descrita por primera vez por Perrinaud en el año 20061–3. Se comunican seis casos de DAH en pacientes adultos que fueron evaluados en el Servicio de Dermatología del Hospital Italiano de Buenos Aires, entre el 1 de septiembre del 2020 y el 31 de enero de 2022. Las características demográficas, clínicas y evolutivas de los mismos se obtuvieron a partir de la historia clínica electrónica (figs. 1-3).
Tres pacientes eran de sexo femenino y el rango de edad observado fue de 50 a 78 años. Los pacientes recibían tratamiento anticoagulante (cinco enoxaparina y uno heparina sódica). El tiempo transcurrido entre el inicio del fármaco y el desarrollo del cuadro fue variable (tres días a cuatro años). Todos presentaron ampollas tensas, de contenido hemorrágico, en distintas localizaciones. En cuatro pacientes se realizaron biopsias para histopatología e inmunofluorescencia directa (IFD). En tres se evidenciaron ampollas intraepidérmicas y en uno ampollas dermoepidérmicas con contenido hemático. En los cuatro casos la IFD fue negativa. En todos los pacientes las lesiones remitieron en menos de tres semanas, en un caso fue necesario suspender el tratamiento anticoagulante por la dermatosis (tabla 1).
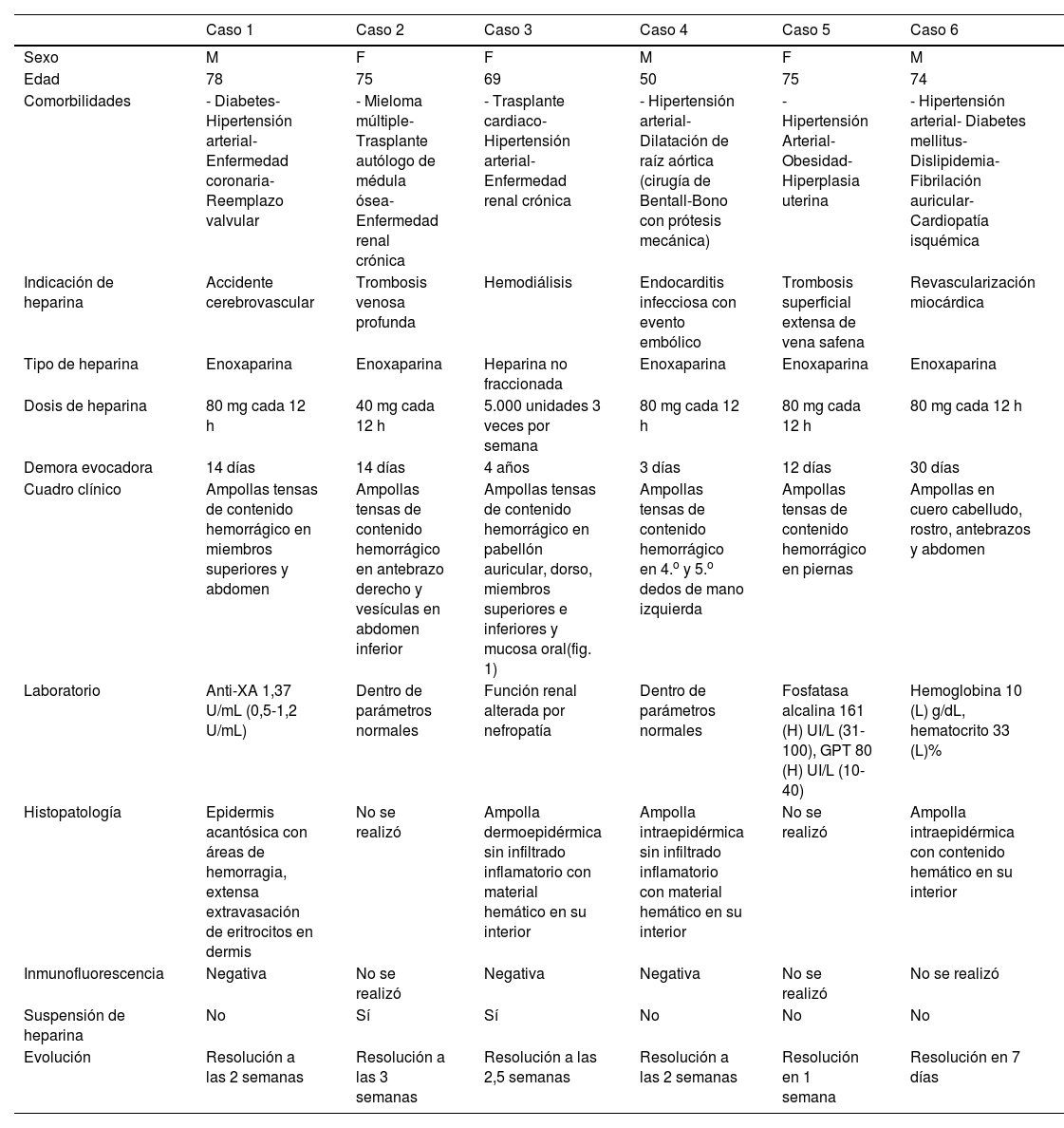
Características clínicas, tipo y dosis de heparina, demora evocadora, hallazgos en laboratorio, histopatológicos y evolución de seis casos de pacientes con dermatosis ampollar hemorrágica
| Caso 1 | Caso 2 | Caso 3 | Caso 4 | Caso 5 | Caso 6 | |
|---|---|---|---|---|---|---|
| Sexo | M | F | F | M | F | M |
| Edad | 78 | 75 | 69 | 50 | 75 | 74 |
| Comorbilidades | - Diabetes- Hipertensión arterial- Enfermedad coronaria- Reemplazo valvular | - Mieloma múltiple- Trasplante autólogo de médula ósea- Enfermedad renal crónica | - Trasplante cardiaco- Hipertensión arterial- Enfermedad renal crónica | - Hipertensión arterial- Dilatación de raíz aórtica (cirugía de Bentall-Bono con prótesis mecánica) | - Hipertensión Arterial- Obesidad- Hiperplasia uterina | - Hipertensión arterial- Diabetes mellitus- Dislipidemia- Fibrilación auricular- Cardiopatía isquémica |
| Indicación de heparina | Accidente cerebrovascular | Trombosis venosa profunda | Hemodiálisis | Endocarditis infecciosa con evento embólico | Trombosis superficial extensa de vena safena | Revascularización miocárdica |
| Tipo de heparina | Enoxaparina | Enoxaparina | Heparina no fraccionada | Enoxaparina | Enoxaparina | Enoxaparina |
| Dosis de heparina | 80 mg cada 12 h | 40 mg cada 12 h | 5.000 unidades 3 veces por semana | 80 mg cada 12 h | 80 mg cada 12 h | 80 mg cada 12 h |
| Demora evocadora | 14 días | 14 días | 4 años | 3 días | 12 días | 30 días |
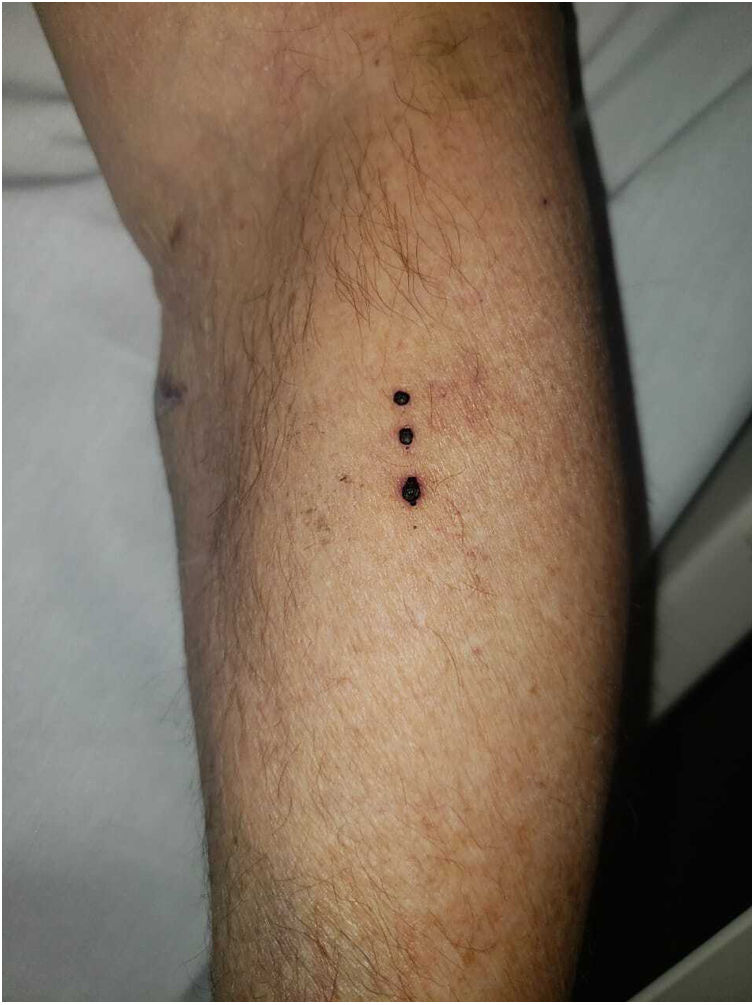
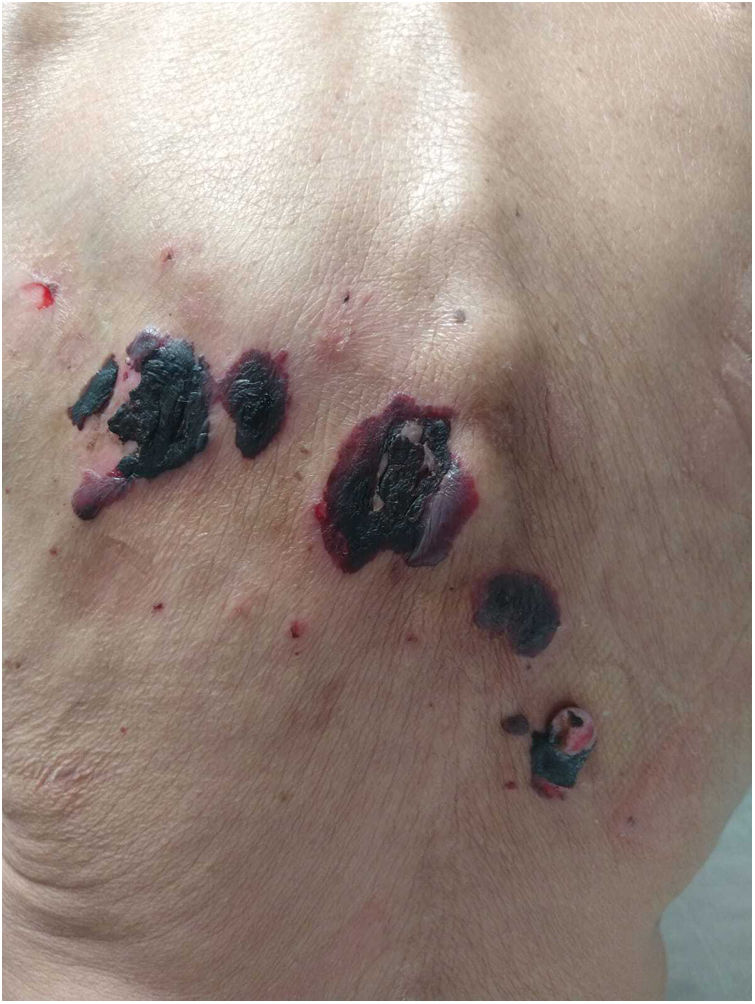
| Cuadro clínico | Ampollas tensas de contenido hemorrágico en miembros superiores y abdomen | Ampollas tensas de contenido hemorrágico en antebrazo derecho y vesículas en abdomen inferior | Ampollas tensas de contenido hemorrágico en pabellón auricular, dorso, miembros superiores e inferiores y mucosa oral(fig. 1) | Ampollas tensas de contenido hemorrágico en 4.o y 5.o dedos de mano izquierda | Ampollas tensas de contenido hemorrágico en piernas | Ampollas en cuero cabelludo, rostro, antebrazos y abdomen |
| Laboratorio | Anti-XA 1,37 U/mL (0,5-1,2 U/mL) | Dentro de parámetros normales | Función renal alterada por nefropatía | Dentro de parámetros normales | Fosfatasa alcalina 161 (H) UI/L (31-100), GPT 80 (H) UI/L (10-40) | Hemoglobina 10 (L) g/dL, hematocrito 33 (L)% |
| Histopatología | Epidermis acantósica con áreas de hemorragia, extensa extravasación de eritrocitos en dermis | No se realizó | Ampolla dermoepidérmica sin infiltrado inflamatorio con material hemático en su interior | Ampolla intraepidérmica sin infiltrado inflamatorio con material hemático en su interior | No se realizó | Ampolla intraepidérmica con contenido hemático en su interior |
| Inmunofluorescencia | Negativa | No se realizó | Negativa | Negativa | No se realizó | No se realizó |
| Suspensión de heparina | No | Sí | Sí | No | No | No |
| Evolución | Resolución a las 2 semanas | Resolución a las 3 semanas | Resolución a las 2,5 semanas | Resolución a las 2 semanas | Resolución en 1 semana | Resolución en 7 días |
La comunicación de esta serie de casos tiene como objetivo dar visibilidad a una entidad poco conocida, evitar el subdiagnóstico de la misma y revisar su manejo terapéutico.
La DAH se considera una patología poco frecuente pero su incidencia es desconocida. Se observa con mayor frecuencia en pacientes de sexo masculino y edad avanzada, con una media de presentación de 70 años, como en los casos comunicados2,3.
Se ha descrito que puede desarrollarse secundario al uso de cualquier tipo de heparina, fundamentalmente a la enoxaparina y, de forma excepcional, a los anticoagulantes orales como warfarina y rivaroxabán3–5.
Su fisiopatogenia aún no es clara, se han postulado cuatro hipótesis. Una propone una reacción dosis dependiente dado que se observó en algunos pacientes que recibían dosis altas de heparina. La segunda teoría postula un mecanismo sinérgico para pacientes tratados con uno o más anticoagulantes o antiagregantes plaquetarios. La tercera plantea a la fragilidad cutánea como el mecanismo subyacente. Por último, algunos autores sugieren que la aparición de lesiones en el sitio de aplicación de la heparina puede indicar un mecanismo de hipersensibilidad tipo IV2,3.
La demora evocadora descrita es de cinco a 21 días. Sin embargo, se han comunicado casos en los cuales las manifestaciones clínicas se desarrollaron desde horas hasta nueve meses luego del inicio de la anticoagulación2. En el tercer caso de esta serie la demora evocadora fue de cuatro años lo cual generó dudas sobre el diagnóstico. Sin embargo, estudios complementarios nos permitieron descartar otras patologías y el cuadro remitió luego de la suspensión del anticoagulante. Este sería el primer caso reportado con una latencia tan prolongada.
El cuadro clínico se caracteriza por ampollas tensas, de contenido hemorrágico, localizadas en las extremidades2. Las mucosas suelen estar respetadas, aunque puede comprometer la mucosa oral o manifestarse con afectación exclusiva de la misma6. Puede presentar fenómeno de Koebner, como en uno de los pacientes de esta serie.
La histopatología de las lesiones es inespecífica y suele mostrar ampollas intraepidérmicas de contenido hemático, como lo observado en tres pacientes de esta serie, aunque también se pueden observar ampollas a nivel subcorneal o subepidérmico. La IFD de la piel perilesional es negativa2,3. Por este motivo, la biopsia de piel no sería necesaria para el diagnóstico si las características clínicas y los antecedentes son sugestivos de esta entidad. En el tercer caso de esta serie, dadas sus características clínicas, se consideraron otros diagnósticos (penfigoide ampollar y enfermedad por IgA lineal). Sin embargo, la IFD fue negativa y las lesiones remitieron luego de la suspensión del anticoagulante, lo cual nos permitió realizar el diagnóstico de DAH. Este caso es distinto a los restantes y está asociado con heparina sódica que la paciente recibía en hemodiálisis. Esto hace que nos preguntemos si existe relación entre el tipo de heparina utilizada, la vía de administración, la fisiopatogenia y la gravedad de la enfermedad2–4.
Debido a que el curso natural de esta dermatosis es benigno y suele autolimitarse, no suele ser necesario suspender o modificar el tratamiento anticoagulante. En la mayor parte de los casos, las lesiones remiten de forma espontánea en tres semanas. Sin embargo, en el caso 3 debido a la gravedad del cuadro la heparina fue discontinuada1-3.
En conclusión, la DAH es una entidad poco conocida, lo que podría estar relacionado con su subdiagnóstico. Se le considera una reacción adversa a la heparina, cuyo diagnóstico es clínico. Si bien no suele estar indicado implementar cambios en el tratamiento anticoagulante ya que suele autolimitarse en pocas semanas, en algunos casos esto podría ser necesario.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.