El síndrome de la oreja roja (SOR) es un síndrome de origen neurovascular probablemente infradiagnosticado que supone un reto diagnóstico y terapéutico.
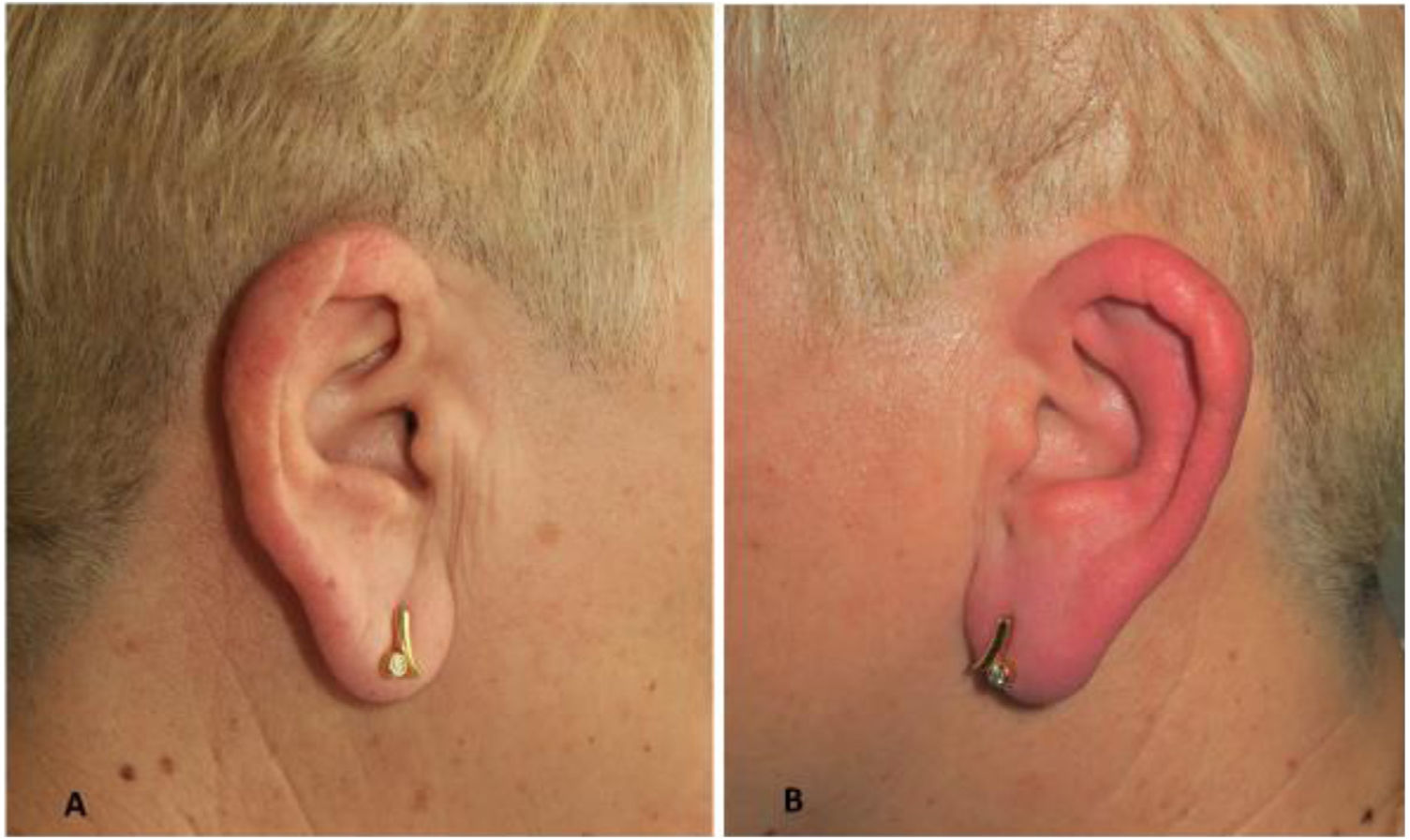
Una mujer de 66 años, alérgica a la penicilina, consultó por unos episodios de 10 años de evolución de dolor, eritema y tumefacción en el pabellón auricular izquierdo que se resolvían espontáneamente en unas pocas horas o días. En los últimos 6 meses, el número de episodios se hicieron más frecuentes hasta alcanzar los 5 brotes mensuales. Entre sus antecedentes destacaba una intervención quirúrgica por una fractura mandibular ipsolateral 40 años antes. La paciente no presentaba síntomas sistémicos, negaba la aplicación tópica o la ingesta de fármacos y no identificaba otros posibles desencadenantes. En la exploración física se observó un eritema y tumefacción del pabellón auricular izquierdo (fig. 1 A y B), sin otros signos cutáneos.
Con estos hallazgos clínicos, y descartadas otras posibles causas, la paciente fue diagnosticada de un SOR. Se inició tratamiento conservador con medidas físicas como la aplicación de frío local y antiinflamatorios no esteroideos, con una buena respuesta.
El SOR fue descrito por primera vez por Lance1 en 1994. Clínicamente, se caracteriza por unos episodios paroxísticos de enrojecimiento y dolor o quemazón del pabellón auricular, que puede irradiar a la mejilla, la mandíbula o la zona occipital ipsolateral. Hasta un 60% de los casos presentan episodios unilaterales, un 30% bilaterales y un 10% alternantes. Los episodios suelen durar desde pocos minutos a horas, con una frecuencia variable, y pueden producirse espontáneamente o después de un estímulo físico como cepillarse, lavarse los dientes, masticar, manipular la oreja o movilizar las cervicales2.
La inervación sensitiva de la oreja es compleja. La región anterosuperior del pabellón auricular y el trago están inervados por el nervio auriculotemporal (rama colateral de la división mandibular del nervio trigémino). El lóbulo y la región posteroinferior están inervados por el nervio auricular mayor (rama del plexo cervical superficial formado por anastomosis de las ramas cervicales C2-C3). La irrigación vascular deriva principalmente de las ramas de la arteria carótida externa (arterias temporal media y auricular posterior), que a su vez está inervada sensorialmente por el nervio trigémino3. El mecanismo de control vasomotor de la piel auricular deriva principalmente de variaciones del tono simpático y, en un segundo lugar, del tono parasimpático. Es probable que el enrojecimiento observado en el SOR sea el resultado de una vasodilatación excesiva secundaria a una desregulación producida por la activación de las fibras parasimpáticas y la inhibición del tono simpático2.
El SOR se divide en síndrome primario y secundario. En 2013 Lambru et al.4 propusieron unos criterios clínicos para el diagnóstico del SOR primario (tabla 1). El primario normalmente se describe en mujeres jóvenes con episodios migrañosos, durante los pródromos o durante los ataques. Entre los mecanismos etiopatogénicos subyacentes del SOR primario se ha propuesto una disfunción de los nervios periféricos cervicales o de los nervios centrales de las vías trigémino-autonómicas. Por otro lado, el SOR secundario se describe con mayor frecuencia en mujeres de mayor edad sin antecedentes de migraña. Pueden estar asociados a lesiones orgánicas intracraneales o cervicales, trastornos de la articulación temporomandibular, síndrome talámico, herpes zóster, adenoma pleomorfo de cuerpo carotídeo y toxicidad secundaria a fármacos como la citarabina5.
Criterios clínicos para el diagnóstico del síndrome de la oreja roja primario
| A. Al menos 20 episodios que cumplan los criterios B-E |
| B. Episodios de dolor del pabellón auricular de al menos 4 h de duración |
| C. Dolor auricular con al menos 2de las siguientes características: |
| Quemante |
| Unilateral |
| Moderado a intenso |
| Desencadenado por estímulos cutáneos o térmicos |
| D. Dolor auricular con eritema ipsolateral |
| E. Más de un brote al día, aunque pueden existir casos con menor frecuencia |
| F. Descartar otras causas subyacentes |
Modificado de Lambru et al.4 (2013).
En el diagnóstico diferencial debemos incluir la policondritis recidivante, la dermatitis de contacto, el herpes zóster y la erisipela6. También debemos considerar la urticaria por presión y el flushing (tabla 2).
Diagnóstico diferencial del eritema y tumefacción auricular
| Síndrome de la oreja roja | Policondritis recidivante | Dermatitis de contacto | Herpes zóster | Erisipela | Urticaria por presión | Flushing | |
|---|---|---|---|---|---|---|---|
| Síntomas: D, Q, P | D, Q | D | Q, P | D, Q | D, Q | P | – |
| Duración de los brotes | Min/h | Días | Días | Días | Días | Min | s |
| Frecuencia de los brotes | Variable | Variable | Variable | Brote único | Brote único | – | – |
| Afectación auricular:U o B | U > B | B > U | B > U | U | U | B > U | B |
| Otros signos cutáneos distintos del eritema y la tumefacción | – | Condritis | Descamación y vesículas | Vesículas y costras | Supuración y puerta de entrada | – | – |
| Clínica sistémica | – | Fiebre, condritis nasal o de la vía aérea y poliartritis | Eczemas en otras localizaciones corporales | – | – | – | – |
| Desencadenantes | Estímulo físico sobre la zona | – | Productos tópicos | – | Eczema seborreico o picadura | Presión | Estrés, alcohol o cambios de temperatura |
B: bilateral; D: dolor; P: prurito; Q: quemazón; U: unilateral.
El tratamiento se dirige a la causa subyacente y al alivio de los síntomas. En general, los resultados terapéuticos son poco satisfactorios. Entre las medidas conservadoras se incluyen la terapia física, aplicando frío local o compresión manual varías veces al día, los movimientos cefálicos y el uso de férulas dentales. Entre los tratamientos tópicos se incluyen los emolientes, los corticoides y los inhibidores de la calcineurina. Los tratamientos sistémicos se suelen reservar para los casos muy sintomáticos o asociados a episodios de migraña. Se han utilizado los antiinflamatorios no esteroideos, los antidepresivos tricíclicos, los agonistas y antagonistas serotoninérgicos, los betabloqueantes, los bloqueadores del canal del calcio, diferentes antiepilépticos y la ivermectina por vía oral. Finalmente, en los casos más intensos, se han descrito procedimientos invasivos mediante inyecciones de toxina botulínica o bloqueos nerviosos con anestésicos locales7.
En conclusión, el SOR es una enfermedad rara y poco conocida por los dermatólogos. Es fundamental descartar otras entidades clínicas, así como causas subyacentes, mediante una anamnesis dirigida que recoja los antecedentes médico-quirúrgicos y una exploración física exhaustiva.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.