Un lactante varón de 39 semanas desarrolló múltiples ampollas en los pulgares a las pocas horas de nacer, y estas fueron clasificadas como «ampollas por succión» en su hospital local. En los días posteriores aparecieron ampollas extensas en torso y brazos, con signo de Nikolsky positivo. Se le diagnosticó el «síndrome de piel escaldada estafilocócica», por lo que se tomaron muestras de cultivo nasal y conjuntival, y se inició tratamiento empírico con cloxacilina intravenosa. No se identificaron microorganismos en el cultivo, por lo que se suspendió el tratamiento antibiótico a la semana de vida y se realizó el diagnóstico de «penfigoide ampolloso neonatal». Las ampollas permanecieron aparentemente estables, sin secreciones purulentas ni hemorrágicas.
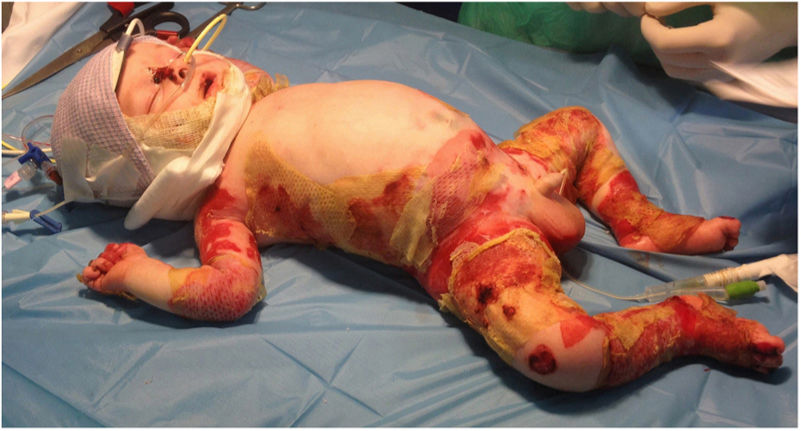
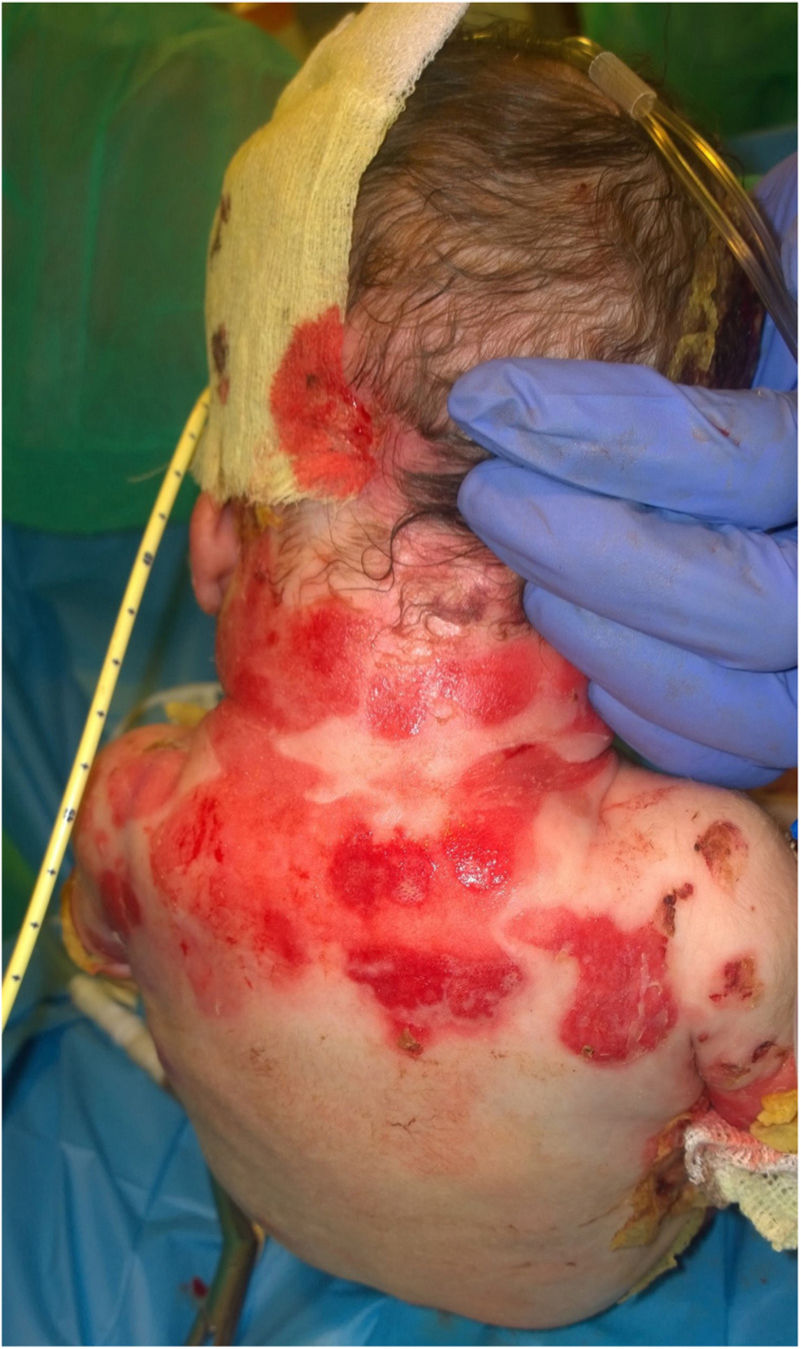
Sin embargo, a los 20 días de vida, el bebé presentó fiebre y lesiones ampollosas exudativas. Debido a la falta de respuesta al tratamiento y al empeoramiento de las lesiones cutáneas, fue remitido a nuestro centro a los 44 días de vida. A su llegada, el bebé presentaba lesiones hemorrágicas extensas que afectaban al 60% de la superficie corporal total, afectando a las 4 extremidades, la cabeza y la espalda (figs. 1 y 2). Presentaba erosiones dolorosas de la mucosa faríngea, que empeoraban con la sonda nasogástrica, requiriendo finalmente la realización de una gastrostomía por imposibilidad de mantener la alimentación por vía oral.
¿Cuál es su diagnóstico?
DiagnósticoEpidermólisis bullosa juntural tipo Herlitz (EB-H).
Diagnóstico y discusiónSe realizó una biopsia cutánea que determinó el diagnóstico de epidermólisis bullosa juntural tipo Herlitz (EB-H) tras la ausencia total de laminina 332 demostrada en el mapeo de antígenos. Posteriormente el bebé desarrolló trastornos hidroelectrolíticos y hematológicos severos, requiriendo varias transfusiones de sangre. El niño falleció a la edad de 3 meses por insuficiencia cardiaca y respiratoria debida a sepsis grave causada por Pseudomonas aeruginosa. Los padres del paciente requirieron apoyo psicológico durante todo el curso de la enfermedad y han recibido asesoramiento genético.
La EB-H se atribuye a mutaciones homocigóticas en los genes LAMA3, LAMB3 o LAMC2, cada uno de los cuales codifica una de las 3 cadenas del heterotrímero laminina-332, tiene como consecuencia la ausencia total de esta proteína en la piel1. Este subtipo letal suele presentarse como ampollas mucocutáneas graves y extensas que no cicatrizan debido a la fisura de la piel en la lámina lúcida, y tiene un mayor riesgo de muerte por deshidratación, trastornos metabólicos y sepsis, con un 40-60% de pacientes que evolucionan a sepsis y un 30-50% de pacientes que mueren por complicaciones relacionadas con la sepsis2. Por lo tanto, todos los esfuerzos deben centrarse en evitar estas complicaciones3.
El diagnóstico diferencial de un neonato que presenta ampollas debe incluir el impétigo ampolloso, el síndrome de la piel escaldada estafilocócica, la epidermólisis bullosa y el penfigoide ampolloso4. Debe sospecharse cualquier forma de EB ante cualquier fragilidad mecánica de la piel con ampollas extensas asociadas a costras y erosiones en el recién nacido. La biopsia cutánea no debe demorarse ante la sospecha de un trastorno ampolloso en el periodo neonatal.
La EB-H es habitualmente mortal, incluso con el mejor tratamiento. En el caso que aquí presentamos, el diagnóstico inicial erróneo probablemente no afectó al desenlace. Sin embargo, un diagnóstico más precoz habría acelerado la derivación del paciente a un centro especializado en EB, permitiendo la administración temprana de los cuidados de soporte más adecuados. El manejo del recién nacido, hasta que se obtiene el diagnóstico y pronóstico definitivos, es una labor desafiante y difícil que plantea dilemas éticos complejos, tanto a la familia como a los profesionales sanitarios. Surgirán cuestiones éticas y debates sobre la esperanza de vida, la calidad de vida futura y la utilidad de determinados tratamientos agresivos, que deberán abordarse, pues son necesarios a la hora de planificar el manejo de estos pacientes y sus familias. Los padres de niños con EB suelen manifestar una sensación de incertidumbre ante esta enfermedad5. Un diagnóstico temprano y acertado es primordial para informarles de la forma más honesta posible sobre la enfermedad y su pronóstico letal, y para ayudar tanto a los pacientes como a sus padres a afrontar una situación tan desoladora. Casos como el que aquí presentamos deberían promover la educación y la formación del personal sanitario a todos los niveles. Como proveedores de asistencia sanitaria, tenemos la responsabilidad de proporcionar la mejor atención médica posible, tanto a nuestros pacientes como a sus familias.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.