La pandemia causada por el virus SARS-CoV-2 desde marzo de 2020 ha cambiado radicalmente el día a día de las personas y la atención médica prestada a los enfermos.
Aunque su principal manifestación es la neumonía, puede afectar a otros órganos, entre ellos la piel, por lo que entra en el diagnóstico diferencial habitual de algunos pacientes visitados en nuestra consulta. Sin embargo, esta circunstancia no debe hacernos olvidar el resto de patologías cutáneas a las que nos podemos enfrentar.
A continuación, describimos un caso en el que haberse centrado exclusivamente en descartar infección por SARS-CoV-2 podría haber terminado con un desenlace fatal para la paciente.
Una mujer de 89 años, acudió a urgencias hospitalarias en julio de 2020 por presentar disnea, febrícula y tos seca de 3 días de evolución. La paciente padecía de hipertensión arterial, dislipidemia, diabetes mellitus, insuficiencia renal crónica y mieloma múltiple en tratamiento con lenalidomida y dexametasona.
Se consultó al dermatólogo de guardia para valorar la presencia de unas lesiones vesiculosas no pruriginosas que le afectaban una gran parte de la superficie cutánea. Refería que le habían aparecido tras el comienzo de la disnea, coincidiendo con la toma de tramadol/paracetamol. Negaba contacto previo con personas sintomáticas ni con sospecha de COVID-19.
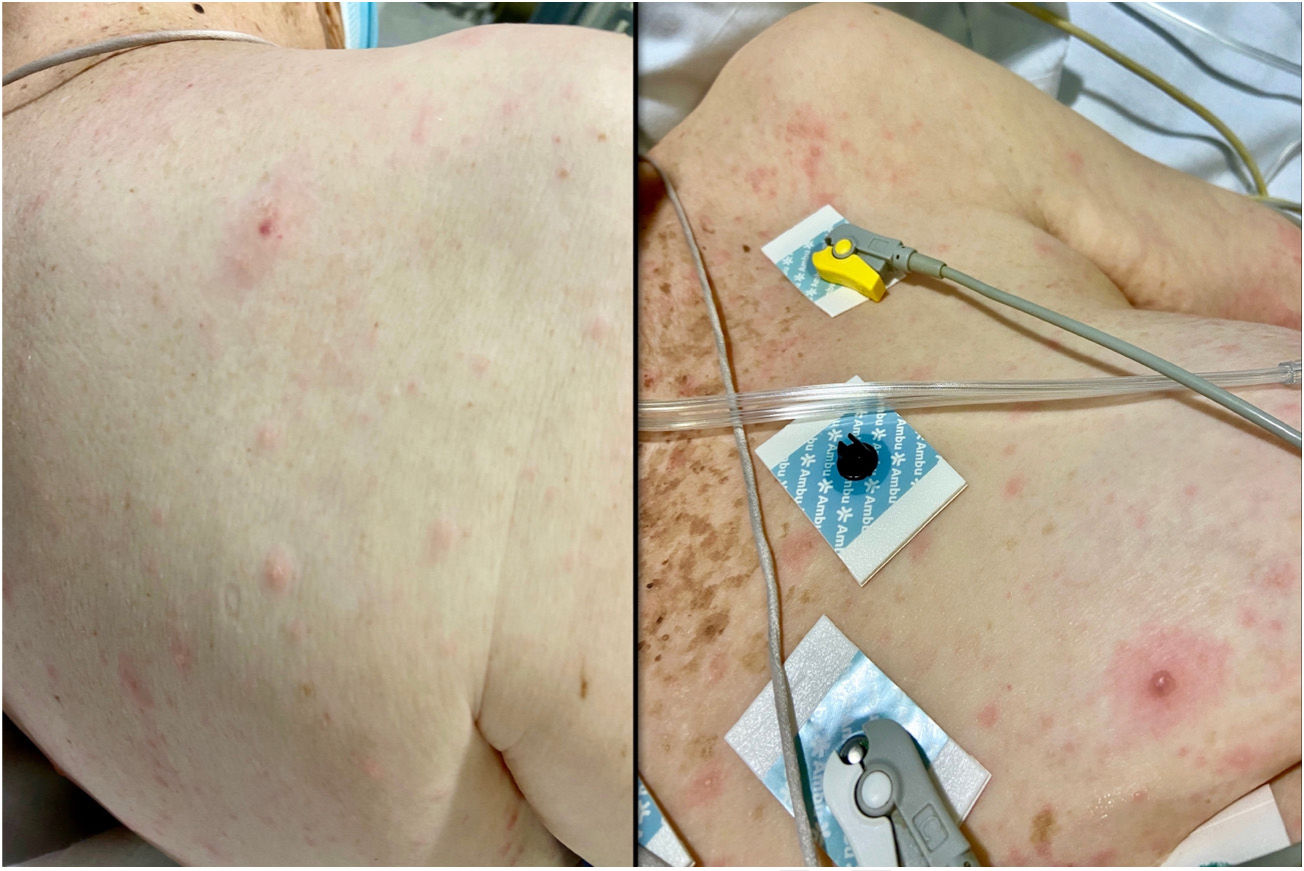
A la exploración objetivamos un exantema polimorfo constituido por máculas, pápulas y vesículas, de escasos milímetros de diámetro, localizadas en el cuero cabelludo, la cara, el tronco, y los miembros, tanto superiores como inferiores (fig. 1).
Analíticamente, destacaba la presencia de una anemia normocítica, una trombocitopenia de nueva aparición y una proteína C reactiva y un dímero D elevados. Se constató la presencia de condensaciones bibasales parcheadas en la radiografía de tórax y la PCR para SARS-CoV-2 en exudado nasofaríngeo resultó negativa.
Sospechando un cuadro de neumonía varicelosa en una paciente inmunodeprimida, recogimos un exudado vesicular para PCR de virus varicela-zóster y recomendamos el ingreso hospitalario con la administración de aciclovir intravenoso a dosis de 10mg/kg/8h. Fue ingresada en Neumología por parte de Urgencias Médicas con la sospecha de COVID-19 y una afectación cutánea secundaria a toxicodermia, sin pautar aciclovir.
Durante el ingreso se realizó una TC torácica que mostró la presencia de consolidaciones nodulares panlobulares de baja probabilidad de COVID-19, además de presentar 2 nuevos resultados negativos a PCR de SARS-CoV-2 en un exudado nasofaríngeo.
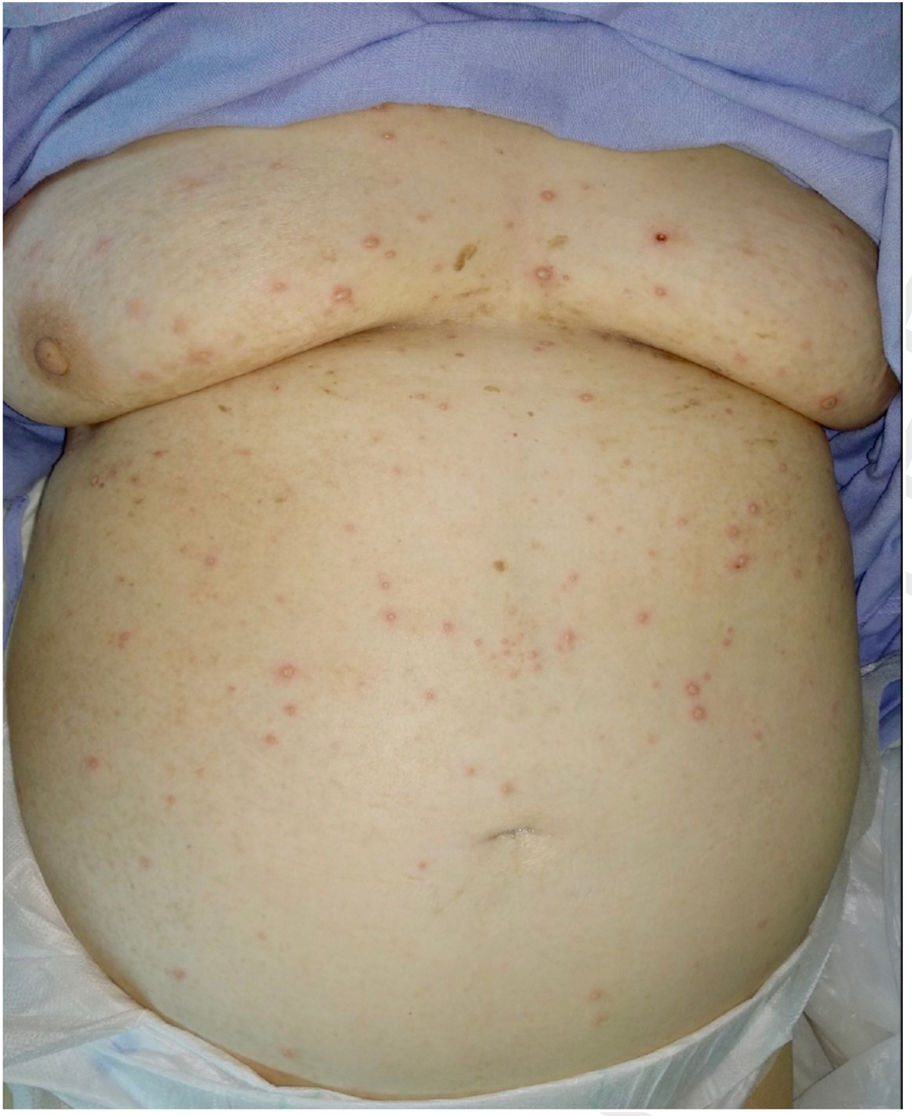
A las 48h de hospitalización se obtuvo positividad a virus varicela-zóster en el exudado vesicular, por lo que se contactó con el servicio de Neumología y se visitó de nuevo a la paciente para comenzar el tratamiento recomendado en un principio con aciclovir intravenoso. En ese momento se observaban la mayor parte de las lesiones en fase pustulosa (fig. 2).
Al reinterrogar a la paciente, esta refería que días antes del comienzo de la clínica habían vacunado a su nieta (sin desarrollar clínica posvacunal), con la que había tenido un contacto estrecho. Se intentó investigar qué vacuna se había administrado, sin éxito.
La evolución fue favorable, con una resolución rápida de la disnea y de la fiebre tras 5 días de tratamiento. Se procedió al alta hospitalaria para completar tratamiento domiciliario con aciclovir y levofloxacino oral, sin que la paciente volviera a desarrollar clínica posteriormente.
Aunque la incidencia de neumonía varicelosa haya caído drásticamente tras el comienzo de la vacunación sistemática, sigue tratándose de la complicación más frecuente y que mayor morbimortalidad provoca en los adultos, sobre todo en inmunodeprimidos, como nuestra paciente1.
Clásicamente, la mortalidad se estimaba en un 10-30%, que alcanzaba el 40% en embarazadas e inmunodeprimidos y hasta el 50% en caso de precisar ventilación mecánica2,3. Desde la introducción temprana del aciclovir intravenoso ante la sospecha del cuadro, las tasas de mortalidad son mucho menores3.
Llama la atención el antecedente de vacunación de la nieta de nuestra paciente previamente al inicio de los síntomas. En octubre de 2020, la FDA hizo un comunicado en el que recomienda evitar el contacto con personas embarazadas o inmunodeprimidas por lo menos durante 6 semanas tras la vacunación contra la varicela (compuesta por virus vivos atenuados), al haberse descrito contagios con el desarrollo de enfermedad diseminada en estas últimas, incluso en ausencia de exantema ni clínica posvacunal 4. Aunque no hemos podido corroborar qué vacuna se había administrado, creemos que es la fuente de contagio más probable, ya que debido a la pandemia la paciente solo tenía contacto ocasional con su hija y su nieta.
Los primeros artículos sobre la afectación cutánea por SARS-CoV-2 describían pacientes con una erupción vesiculosa denominada varicela-like5. Algunos autores rebatieron estos artículos, sugiriendo evitar este término, ya que el exantema es mucho más monomorfo (predominantemente vesicular), escasamente pruriginoso y normalmente limitado al tronco6. Además, para compararlo con la varicela, se debería descartar esta patología mediante PCR de alguna lesión, lo cual no se había hecho en los estudios7.
Describimos este caso para resaltar la importancia de que, aunque la COVID-19 entra irremediablemente en el diagnóstico diferencial habitual en nuestro día a día, no debemos olvidarnos de aquellas enfermedades que han existido y lo seguirán haciendo durante toda nuestra práctica clínica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.