Presentamos el caso de una mujer de 35 años de edad que consulta por la aparición de lesiones pruriginosas desde hace 6 meses en dorso de las manos. El cuadro empeoró desde que comenzó a trabajar como panadera, y tras pequeñas quemaduras se intensificaron. Como antecedentes refiere que desde la infancia, ante mínimos traumatismos, presentaba una cicatrización anómala, que consistía en la producción de lesiones papulosas erosivas que se resolvían en 6 semanas. Tiene 2 hermanos varones que presentan un cuadro clínico similar.
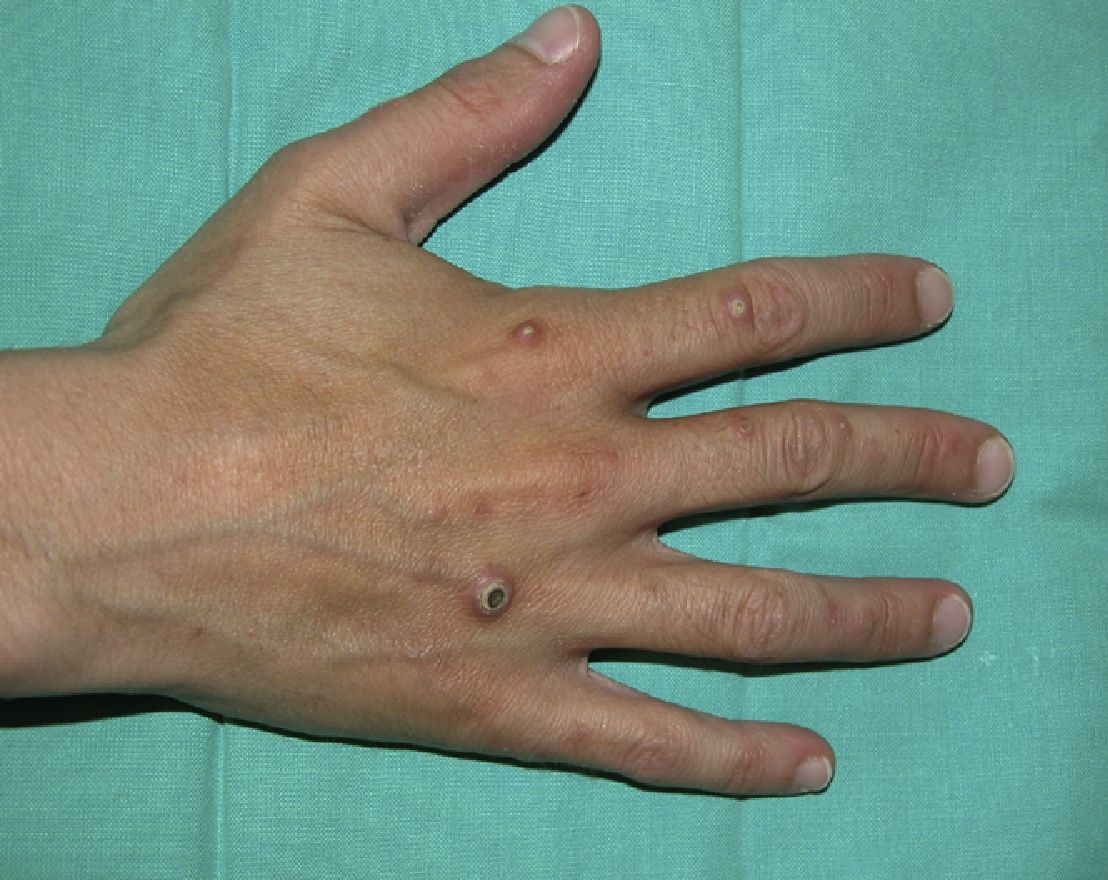
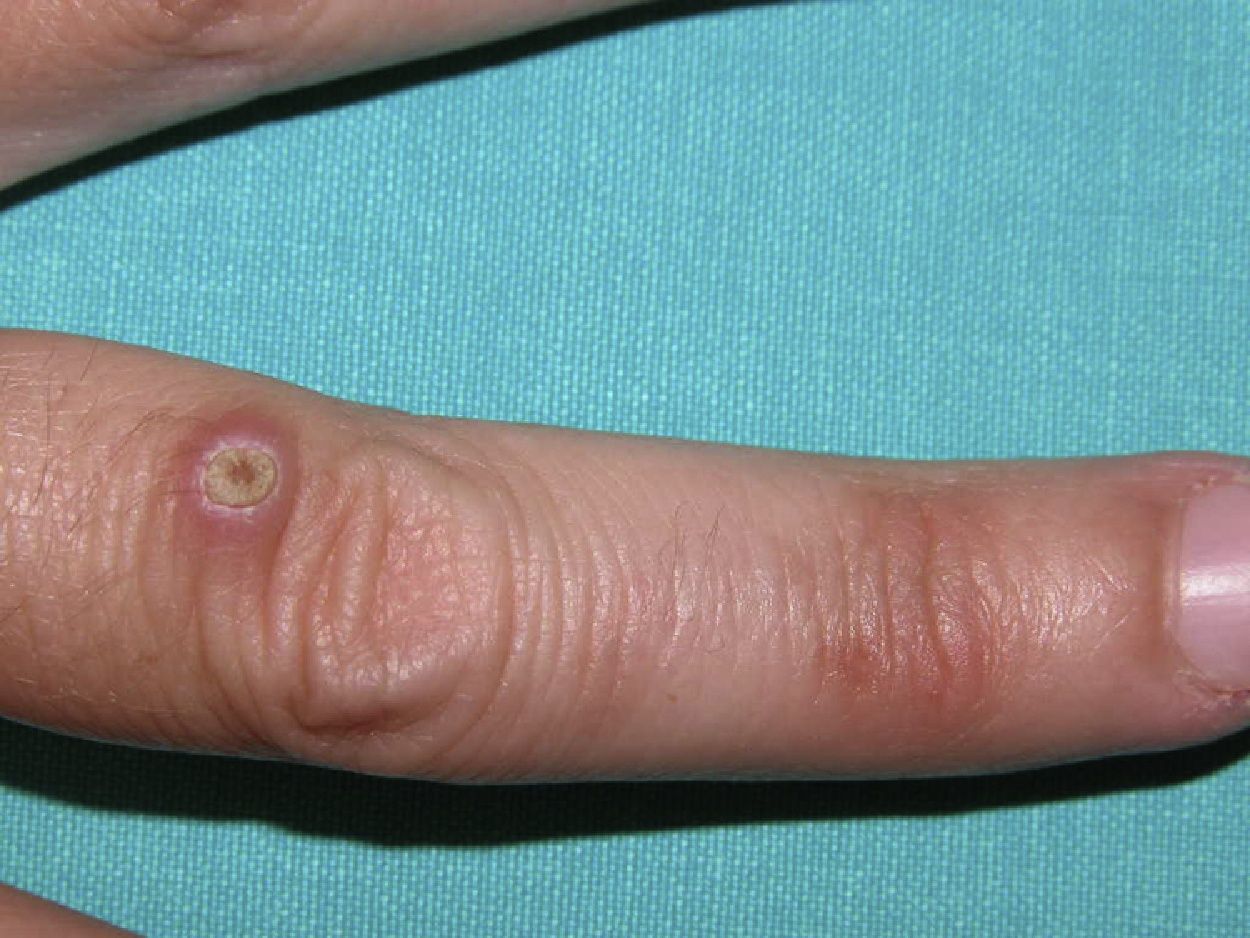
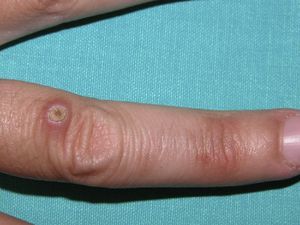
Exploración físicaSe apreciaban lesiones en distintos estadios evolutivos (fig. 1) localizadas en el dorso de las manos y los brazos que consistían en pápulas de 2 a 5mm, redondas, de tonalidad de la piel, algunas umbilicadas, con un pequeño tapón queratósico central (fig. 2). Otras, las más antiguas eran máculas de color marrón claro infiltradas.
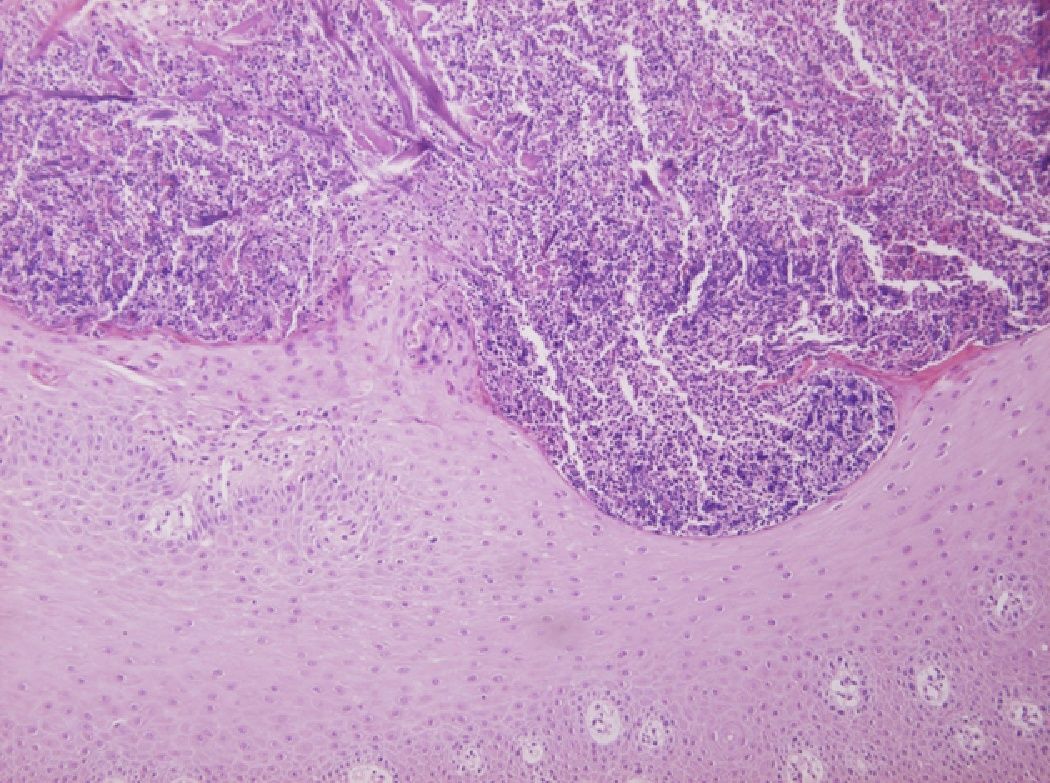
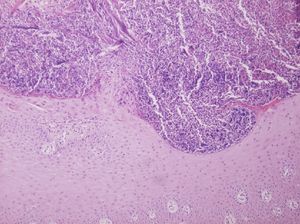
HistopatologíaEn la dermis superficial se observaban haces de colágeno engrosados rodeados de zonas de proliferación epidérmica que daban lugar a una eliminación transepidérmica del colágeno, a través de un pequeño cráter central constituido por material queratósico acompañado de infiltrado inflamatorio mixto y detritus celular (fig. 3).
Exploraciones complementariasRealizamos un estudio analítico con bioquímica completa, descartando alteraciones del metabolismo glucídico e insuficiencia renal.
¿Cuál es su diagnóstico?
DiagnósticoColagenosis perforante reactiva familiar.
Evolución y tratamientoSe inició tratamiento tópico con tretinoina al 0,1 junto con emolientes en las lesiones más recientes. Insistimos en que evitase los traumatismos o el rascado. Las lesiones mejoraron en 4 semanas con disminución en número y sintomatología.
ComentarioLa colagenosis perforante reactiva familiar (CPRF) pertenece al grupo de las enfermedades perforantes primarias, caracterizadas por tapones queratósicos en los que el tejido conjuntivo dérmico es eliminado a través de la epidermis1.
Estas comprenden principalmente cuatro tipos: la elastosis perforante serpiginosa, en la que la eliminación es de las fibras elásticas, las dermatosis perforantes adquiridas en la edad adulta, especialmente relacionadas con diabetes, insuficiencia renal o toxicodermias2, y la colagenosis perforante reactiva familiar, que es la menos frecuente3.
En 1967 Mehregan, Schwartz y Livingood describieron por primera vez esta dermatosis, hasta el momento de etiología desconocida y de base hereditaria, con diferentes patrones de trasmisión. Es un cuadro infrecuente del que solo existen unos 50 de casos publicados4.
Los pacientes desarrollan desde la infancia, tras traumatismos superficiales pápulas menores de 10mm de diámetro de la tonalidad de la piel que van adquiriendo una morfología crateriforme, con un pequeño tapón queratósico central, localizadas selectivamente en la superficie de extensión de brazos, dorso de manos, y con menos frecuencia los codos, las rodillas y los pies. Las palmas y las plantas están de forma característica respetadas. Las lesiones regresan en 2 meses dejando atrofia e hipopigmentación. Este fenómeno isomórfico es más típico de esta enfermedad que del resto de trastornos perforantes.
El defecto básico se atribuye a una anomalía genética del colágeno que condiciona una mayor labilidad tras traumatismos y que, asociado a un aumento en la concentración sérica y tisular de fibronectina, favorece la migración y proliferación epitelial, produciendo como resultado final la eliminación transepidermica del colágeno dañado5.
En la histología se observan depósitos de colágeno basófilo de la dermis rodeados de células inflamatorias y de áreas de proliferación epidérmica, que acaban dando lugar a una eliminación transepidérmica a través de un pequeño cráter central constituido por material queratósico y células inflamatorias. No existe alteración de las fibras elásticas6.
Como diagnóstico diferencial además de plantearnos el resto de enfermedades perforantes. También hay que descartar patología inflamatoria (foliculitis, prúrigo nodular, picaduras de artrópodos), depósito de material mucoide (mucinosis papular acral persistente) o tumores (queroatoacantomas múltiples, siringomas, dermatofibromas).
Se han descrito múltiples tratamientos tales como emolientes, corticoides tópicos, ácido retinoico tópico, isotretinoina oral, suplementos de vitamina A, con respuesta clínica variable6.Las formas hereditarias de CPR suelen ser leves y localizadas y no ocasionan sintomatología llamativa salvo en circunstancias puntuales.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.