Caso clínico de un niño de 15 años que acudió con una marca negra en la frente de 2 meses de evolución, que se había oscurecido progresivamente desde entonces. Tanto su historia clínica como familiar eran normales. No existían antecedentes de vacunación, o consumo de drogas antes de la aparición de la lesión.
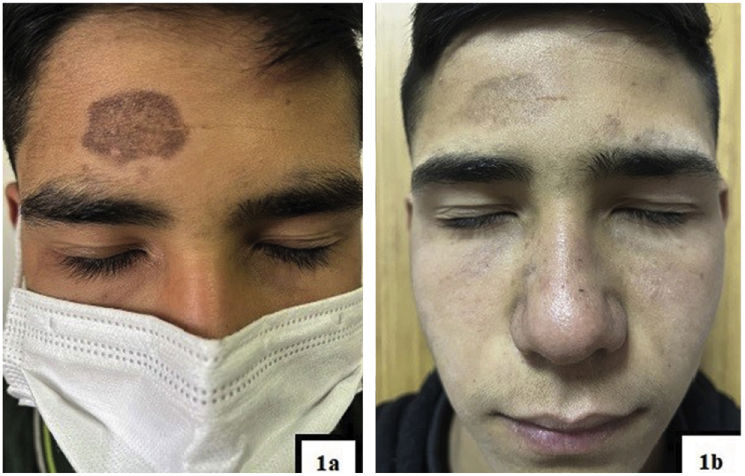
Exploración físicaLa exploración física reveló la presencia de una mancha marrón-grisácea difusa en la frente (fig. 1A). La dermatoscopia realizada (DermLite DL4; 3Gen; polarizada, 10×) reveló la presencia de una red pseudoreticular exagerada con puntos de color marrón claro y más oscuros con distribución lineal, salpicada/no específica, reticular e incompleta. Existían glóbulos más pequeños grisáceos que aparecían de manera no específica, junto con patrones poligonales. En algunas zonas existían estructuras manchadas con glóbulos más grandes que obscurecían las aperturas ecrinas. También existían estructuras granulares anulares de color azul-grisáceo en las regiones periecrinas (fig. 2). Se consideraron diagnósticos diferenciales de liquen plano pigmentoso, granuloma anular, lupus eritematoso discoide y erupción fija por medicamentos, por lo que se realizó una biopsia por punción.
Red pseudoreticular exagerada con puntos claros y más oscuros en disposición lineal, salpicada/no específica, reticular e incompleta. Glóbulos grisáceos más pequeños observados como patrones no específicos y poligonales. En algunas zonas pueden observarse estructuras manchadas. Por último, pueden observarse estructuras granulares azul-grisáceas en zonas periecrinas.
Histopatológicamente, se observó un incremento de la capa celular granular en la epidermis, degeneración hidrópica y queranocitos necróticos en la capa de células basales. También existía infiltración linfocítica liquenoide e incontinencia pigmentaria difusa en la dermis (fig. 3).
Cuál es su diagnóstico?
DiagnósticoSe diagnosticó al paciente liquen plano pigmentoso (LPP).
Curso clínico y tratamientoEl paciente fue tratado con acitretina 10mg/día, fórmula de Kligman y protector solar durante un periodo de doce meses, atenuándose considerablemente el color de la lesión (fig. 1B) por lo que se discontinuó el tratamiento de acitretina. El paciente sigue actualmente el tratamiento con fórmula de Kligman y está debidamente monitorizado.
ComentarioClínicamente, el LPP se caracteriza por máculas y manchas discretas de color marrón oscuro o gris pizarra, que se observan principalmente en los tipos cutáneos IV–VI. En general ha sido reportado en pacientes procedentes de India, Iberoamérica, Asia y África, siendo bastante raro en los caucásicos, lo cual sugiere una susceptibilidad genética. Es bastante común en pacientes de edades comprendidas entre 30 y 50 años1.
El LPP es muy raro en niños. En un estudio de 316 niños diagnosticados de LP, se reportó LPP en 9 niños únicamente (2,8%). En cualquier caso, solo del 1 al 4% de todos los casos de LP reportados son pediátricos2. Por tanto, dado que el LP per se es una condición rara en niños, no es sorprendente que su subtipo LPP sea una condición extremadamente rara en niños.
El LPP se observa a menudo en zonas expuestas al sol, y en especial el rostro y el cuello. La pigmentación puede ser difusa, reticular, manchada, lineal, o perifolicular, siendo el tipo difuso el más común de todos. Las presentaciones atípicas incluyen el compromiso de zonas no expuestas a la luz del sol (LPP inverso), flexurales, lineales y segmentarias, o lesiones zosteriformes3.
Sharma et al. evaluaron las lesiones faciales de 50 pacientes con LPP, dermatoscópicamente4. El hallazgo dermatoscópico más común fueron puntos y/o glóbulos (43/50, 86%) en diferentes patrones: de tipo celosía (20,9%), arqueado (18,6%), reticular incompleto (39,5%), reticular completo (7%), e inespecífico (14%). Otros patrones fueron: pseudoreticular exagerado, acentuación de la pigmentación alrededor de las aperturas foliculares, apariencia en diana, y obliteración de la red pigmentaria.
Pirmez et al.5 describieron cuatro patrones dermatoscópicos diferentes de pigmentación en el LPP: pseudored en el 64% de los casos, puntos moteados (irregularmente dispuestos) en el 35%, puntos uniformes en el 22%, y puntos circulares en el 19%, con patrones de solapamiento en el 38% de los casos.
El tratamiento tópico incluye corticosteroides de potencia media a alta, tacrolimus y agentes despigmentantes tales como hidroquinona al 4%, ácido de Kojic, fórmula de Kligman modificada (tretinoina al 0,025–0,05%, hidroquinona al 4% y dexametasona al 0,1%). También se han probado modalidades de tratamiento sistémico que incluyen corticosteroides sistémicos, vitamina A y dapsona. Dado que el aclaramiento de la lesión es a menudo incompleto, puede considerarse el uso de láseres, o su combinación con agentes tópicos6.
En conclusión, la dermatoscopia es una técnica muy útil y no invasiva en casos con hiperpigmentación y lesiones melanocíticas. Presentamos este caso porque se trata de un caso pediátrico raro que puede confundirse con muchas condiciones hiperpigmentadas adquiridas. Deberá considerarse LPP en el diagnóstico diferencial de las manchas hiperpigmentadas en niños, especialmente en zonas expuestas al sol.
Conflicto de interesesLos autores declaran la ausencia de conflicto de intereses.