La sífilis es una infección de transmisión sexual causada por la espiroqueta Treponema pallidum. Sin tratamiento evoluciona clásicamente en cuatro estadios: 1)sífilis primaria, caracterizada por lesiones cutáneo-mucosas en el lugar de inoculación; 2)sífilis secundaria, debida a la diseminación hematógena del patógeno; 3)sífilis latente, y 4)sífilis terciaria, caracterizada por la respuesta inmune celular ante un escaso número de patógenos en órganos concretos1-3. En los últimos años hay una incidencia creciente de sífilis en nuestro medio, especialmente entre hombres que mantienen sexo con hombres (HSH)2-6. Este número creciente de casos nos permite observar manifestaciones infrecuentes de la enfermedad, como es la sífilis ocular2,6,7.
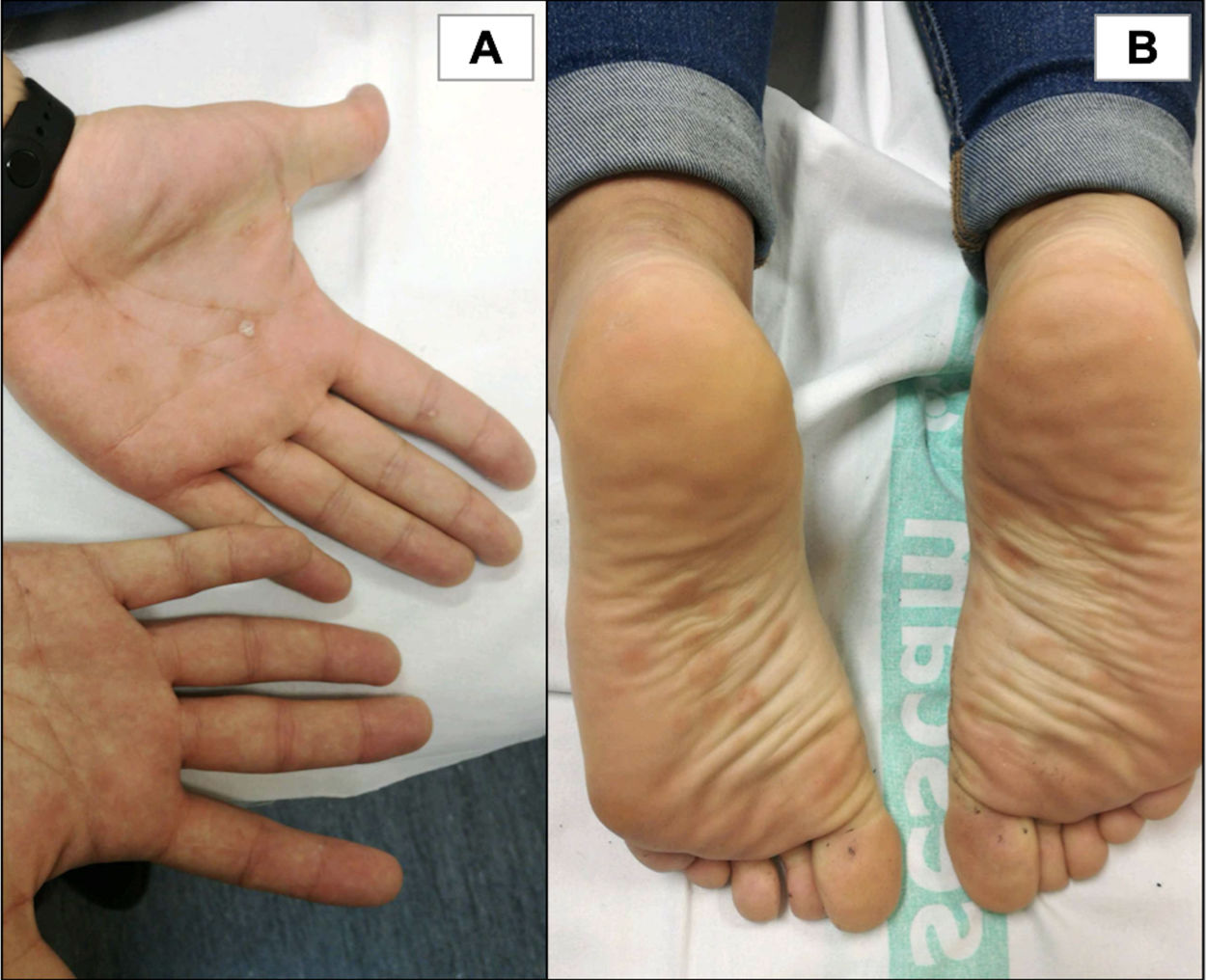
Presentamos el caso de un varón de 22años, sin antecedentes personales de interés, que consulta por lesiones palmoplantares asintomáticas de 3semanas de evolución. Meses antes refería una lesión anal dolorosa autorresolutiva que atribuyó a traumatismo durante relaciones sexuales anales sin preservativo. A la exploración presentaba pápulas palmoplantares hiperqueratósicas eritemato-amarillentas, sugestivas de clavos luéticos (fig. 1). Ante la sospecha de sífilis secundaria se solicitaron serologías; no se inició tratamiento en espera de resultados, a petición expresa del paciente.
Diez días después, consulta en urgencias por una mancha en la región temporal del campo visual del ojo derecho. La exploración oftalmológica revelaba edema de papila unilateral derecha, sin alteraciones coriorretinianas, con reflejos fotomotores, campimetría por confrontación, agudeza visual y exploración neurológica normales.
Las serologías solicitadas detectaron positividad de RPR a dilución 1/64 y FTA-ABS, siendo las serologías de VIH, VHB y VHC negativas. Además, se realizó analítica sanguínea, TC, RMN, angiofluoresceingrafía y punción lumbar, que resultaron normales, incluidos el VDLR y la PCR de T.pallidum en líquido cefalorraquídeo (LCR).
Se estableció el diagnóstico de sífilis ocular, para lo que en ese momento se inició tratamiento antibiótico con ceftriaxona 2g intravenosa (iv) durante 14días. La recuperación visual fue lenta, por lo que se asoció prednisona 60mg/día en pauta descendente durante 2meses, lográndose la recuperación visual completa, con mantenimiento posterior. La serología de control a los 6meses mostró negativización de RPR.
DiscusiónLas manifestaciones oculares de la sífilis son muy infrecuentes y solo se observan entre el 1 y el 14% de los pacientes afectados, siendo la mayoría HSH, VIH positivos o inmunodeprimidos1,5,6,8,9. Puede ocurrir en cualquier estadio de la enfermedad y cualquier segmento ocular puede resultar afectado2,6,9, incluyendo la afectación del nervio óptico en sus diferentes formas2,6,9,10. En diferentes series, la papilitis es la primera2,6 o segunda manifestación más frecuente de sífilis ocular, por detrás de la uveítis9. Es por esto que forma parte del diagnóstico diferencial del edema de papila, junto con la isquemia óptica anterior, la oclusión de la vena central de la retina, la papiloflebitis o la sarcoidosis, entre otras10. En algunos pacientes constituye el primer motivo de consulta, habiendo pasado desapercibidas las manifestaciones cutáneas primarias y secundarias6,7. Cursa por lo general de forma asintomática, aunque puede asociar dolor ocular, disminución de la agudeza visual o defectos en el campo visual8.
El diagnóstico se basa en la presencia de síntomas o signos oculares junto con la presencia de alteraciones en el LCR sugestivas de neurosífilis1,2,5,10, por considerarse el globo ocular una extensión del sistema nervioso central (SNC). Sin embargo, algunos autores defienden la necesidad de iniciar tratamiento empírico como sífilis ocular ante el hallazgo de clínica oftalmológica de reciente aparición en pacientes con sífilis activa en cualquier estadio7. Esto se apoya en diversas publicaciones que demuestran la presencia de T.pallidum en SNC sin alteraciones en la celularidad y con LCR-VDRL negativo7,9, particularmente cuando únicamente hay afectación oftalmológica1,10.
El tratamiento de elección, según las recomendaciones de la CDC-2015, consiste en la administración de penicilinaG acuosa iv durante 14días, a dosis de 24millones de UI/24h administradas en infusión continua o repartidas en 6 dosis separadas 4h entre sí1-3,5,9. Esta pauta de tratamiento implica la necesidad de ingreso hospitalario, por lo que, aunque el tratamiento con ceftriaxona 2g iv en una sola dosis cada 24h durante 14días se considera de segunda línea1,9, es cada vez más utilizado debido a que permite una mejor compatibilidad con la vida sociolaboral de los pacientes. Algunos autores recomiendan la adición de corticoides sistémicos al tratamiento antibiótico, sobre todo en los casos en que no se observe la mejoría esperada con antibioterapia2,9. El pronóstico por lo general es favorable si se realiza un tratamiento adecuado y precoz.
En nuestro paciente se excluyeron de forma razonable otras posibles etiologías de edema de papila, estableciéndose finalmente el diagnóstico de sífilis ocular, a pesar de no encontrarse alteraciones clásicas de neurosífilis en el LCR. Tampoco se detectó ADN de T.pallidum mediante técnicas de PCR; sin embargo, algunos autores desaconsejan la realización de esta técnica, ya que la sensibilidad global es baja: entre el 50 y el 80% en sangre periférica para sífilis secundaria y entre el 40 y el 70% en LCR para el diagnóstico de neurosífilis4. La mejoría clínica mantenida con el tratamiento antibiótico apoya el diagnóstico.
Como conclusión, resaltar que debemos prestar atención a la sintomatología sistémica de los pacientes diagnosticados de sífilis, ya que pueden corresponder a manifestaciones atípicas, con potenciales complicaciones en el caso de no instaurar un tratamiento adecuado a tiempo. Si bien no existen recomendaciones acerca de realizar una exploración oftalmológica a todos los pacientes afectados por la enfermedad, los autores consideramos prudente advertir a los pacientes de la importancia de consultar con un oftalmólogo ante el desarrollo de alteraciones visuales de novo.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.