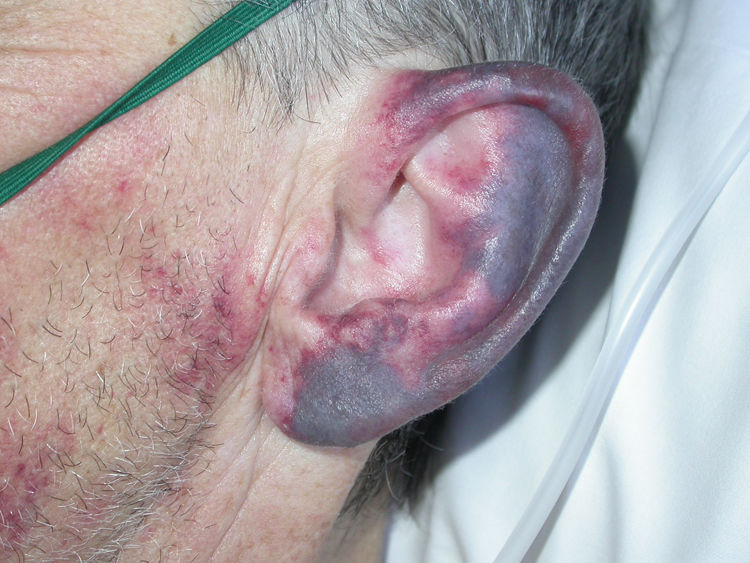
Un hombre de 55 años acudió a urgencias por un cuadro clínico de cuatro días de evolución de disnea progresiva, acompañado de fiebre de hasta 39°C, tos productiva y de unas lesiones planas de color rojo violáceo, reticuladas de aspecto purpúrico en el pabellón auricular izquierdo (fig. 1), la región malar izquierda, el ala nasal derecha y ambos brazos. El paciente era ex-usuario de drogas por vía intravenosa y tenía antecedentes de infección por el virus de inmunodeficiencia humana (VIH) estadio A2, por el virus hepatitis B, el virus hepatitis C curada espontáneamente y presentaba una neutropenia crónica. Los exámenes de laboratorio mostraron una leucopenia y una trombocitopenia, una creatinina de 6 mg/dL, una procalcitonina de 3,74, una proteína C reactiva (PCR) de 313 y una filtración glomerular de 9 mL/min. Los anticuerpos anti-citoplasma de neutrófilos (ANCA) y el anticoagulante lúpico fueron positivos mientras que las crioglobulinas fueron negativas. Una radiografía de tórax mostró la presencia de unos infiltrados alveolo-intersticiales dispersos bilaterales, por lo que el paciente fue diagnosticado de neumonía lobar y un fracaso renal agudo.
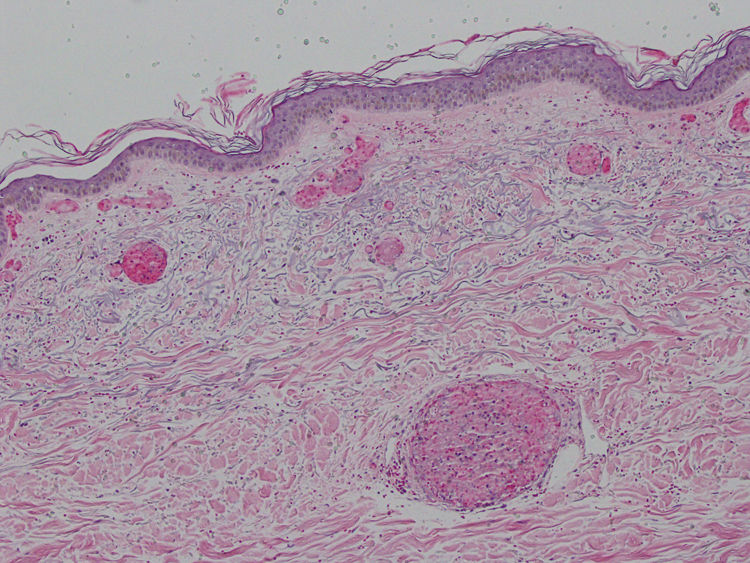
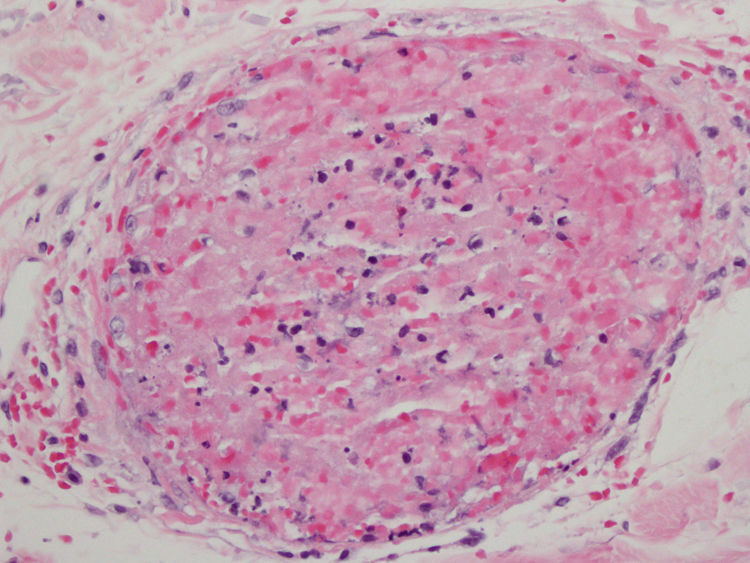
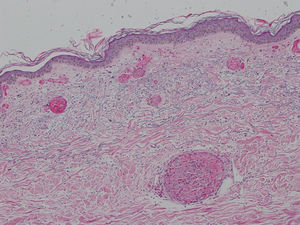
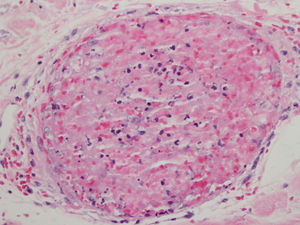
Se realizó una biopsia en sacabocados de una de las lesiones cutáneas en la que se observó una ocupación masiva de los vasos capilares por trombos mixtos, con algunos polimorfonucleares atrapados, sin las alteraciones características de una vasculitis leucocitoclástica (figs. 2 y 3). El diagnóstico diferencial se hizo entre una púrpura trombocitopénica trombótica, una coagulación intravascular diseminada, una crioglobulinemia y una púrpura retiforme asociada al consumo de cocaína. Las dos primeras entidades fueron descartadas clínicamente; la tercera, por la ausencia de crioglobulinas. El paciente, posteriormente, admitió el consumo de cocaína. Las lesiones cutáneas remitieron tras administrar el tratamiento con metilprednisolona y el individuo fue referido a un centro de salud mental para abandonar el consumo de cocaína.
El levamisol es un medicamento antihelmíntico que, en el pasado, debido a su efecto inmunomodulador, se utilizó para tratar la artritis reumatoide, las colagenopatías, la enfermedad inflamatoria intestinal, el síndrome nefrótico pediátrico y el cáncer. En el año 2000, la Administración de Drogas y Alimentos (FDA) de EE. UU. lo retiró del mercado por sus efectos adversos graves como vasculitis y alteraciones hematológicas (sobre todo la agranulocitosis)1–3, mientras que se mantuvo su uso en veterinaria4,5.
Desde el 2008, ha vuelto a ganar importancia ya que es utilizado como un adulterante de la cocaína debido a su consistencia similar, disponibilidad y la actividad sinérgica2. Por lo tanto, en consumidores se ha descrito un síndrome caracterizado por una púrpura retiforme1–3, glomerulonefritis pauci-inmune con semilunas, hemorragia pulmonar con vasculitis, hipertensión pulmonar2,5 y artritis deformante, de frecuencia variable6. Serológicamente, destacan los títulos elevados de anticuerpos antineutrófilos perinucleares, mayores que en una vasculitis idiopática. También se ha descrito su asociación con los anticuerpos antinucleares (ANA), los anti-DNA de doble cadena (antiDNAds) y los antifosfolípidos, como el anticoagulante lúpico y la anticardiolipina2,3. Un estudio realizado en España durante el 2009 determinó que el 48% de las muestras de cocaína estudiadas llevaban levamisol7.
El síntoma más llamativo, y por el cual los pacientes suelen consultar, es el cutáneo2. Además, se ha visto que el 60% de estos sujetos tienen alteraciones hematológicas y el 95 al 100%, unos títulos elevados de ANCA3. Suele manifestarse como una púrpura retiforme que afecta a los pabellones auriculares, los arcos cigomáticos y las extremidades, respetando el tronco. Los hallazgos histopatológicos típicos son una vasculitis leucocitoclástica de pequeño vaso con necrosis fibrinoide de la pared vascular, extravasación de eritrocitos, cariorrexis e inflamación angiocéntrica, y múltiples trombos de fibrina en los vasos de la dermis superficial y profunda1–3,5. Estos hallazgos pueden presentarse juntos o separados, siendo la trombosis microvascular el más consistente1 y el único encontrado en nuestro caso.
Cascio y Jen han propuesto nombrar a esta constelación de alteraciones como síndrome autoinmune cocaína-levamisol (CLAAS)2. Nuestro paciente presentaba, además de la púrpura retiforme con el patrón característico, una vasculopatía trombótica, una trombocitopenia, una neutropenia, el anticoagulante lúpico y los ANA. Si bien presentó un fracaso renal agudo, no hay confirmación clínica de que se haya debido al consumo de cocaína y levamisol.
El diagnóstico del CLAAS es de exclusión. Debe considerarse en cualquier paciente con una historia de consumo de cocaína que presente una púrpura con las características anteriormente descritas, artralgias, neutropenia y títulos elevados de ANCA5 en ausencia de otra etiología aparente8. El pilar fundamental del tratamiento es abandonar el consumo de cocaína, y por lo tanto de levamisol1,2,5. En la literatura disponible hay datos de tratamiento similar al de las vasculitis primarias: inmunosupresión, anticoagulación y antiagregación6. En nuestro paciente, las lesiones dérmicas remitieron tras el tratamiento con metilprednisolona.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Las autoras agradecen al personal de los servicios de Anatomía Patológica y Dermatología del Complejo Hospitalario de Navarra, sin cuyo apoyo este trabajo no hubiera sido posible.