Una mujer de 78 años acudió por la aparición de lesiones vesiculosas dolorosas en los dedos de la mano izquierda, con una evolución de un mes. La semana anterior, las vesículas se rompieron formando úlceras. Además, la paciente refería prurito local y parestesias, sin presentar fiebre, astenia ni pérdida de apetito. No reportaba antecedentes personales de infecciones recientes, ni exposición a fármacos o alérgenos de contacto.
La paciente presentaba hipertensión arterial estadio 3 y diabetes mellitus tipo 2 insulinodependiente. Además, padecía vasculopatía periférica y enfermedad renal crónica en estadio avanzado, por lo que estaba en tratamiento sustitutivo con hemodiálisis a través de una fístula arteriovenosa braquiocefálica izquierda. La paciente mantenía el tratamiento con insulina en régimen basal/bolo, además de carvedilol, furosemida, nifedipina, sevelámero, atorvastatina, darbepoetina, óxido de hierro, ácido fólico y calcitriol. No se reportaron alergias medicamentosas conocidas.
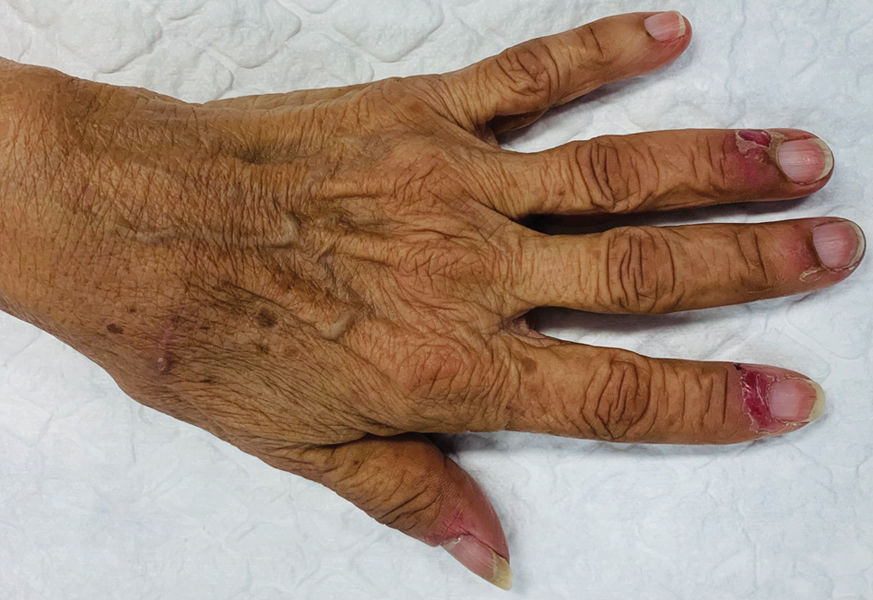
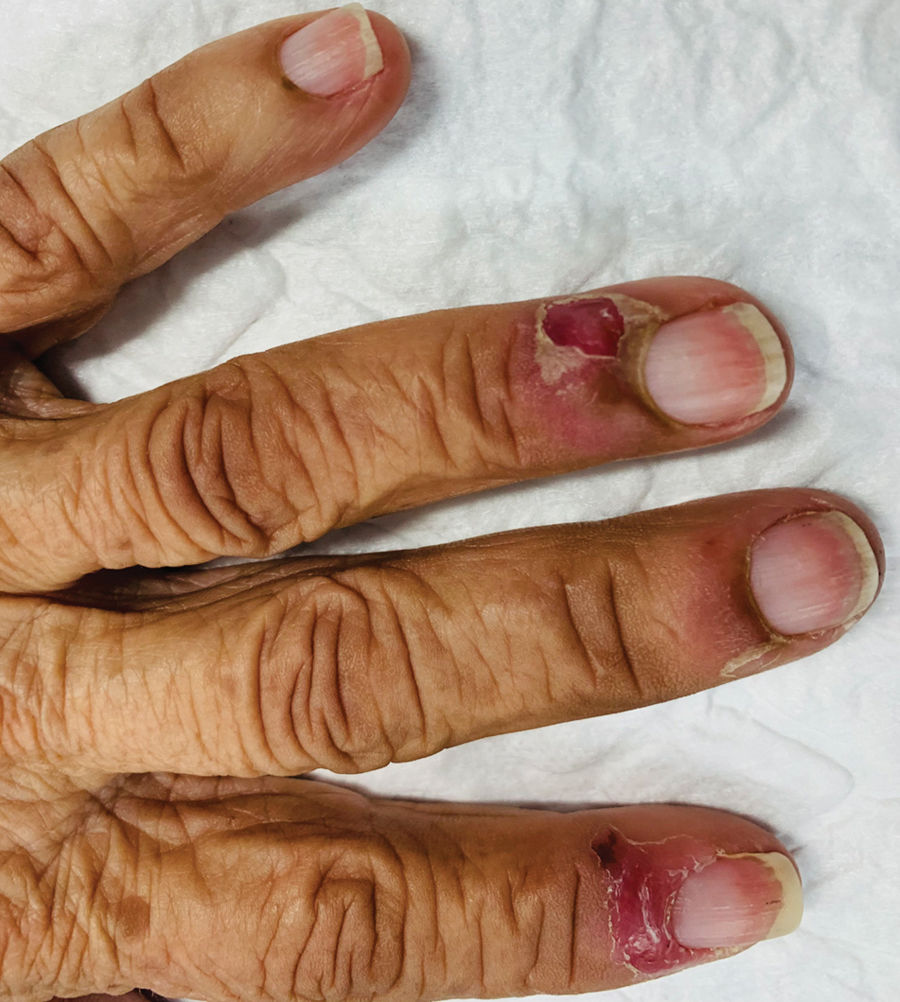
En la exploración física, la paciente se encontraba afebril y hemodinámicamente estable. La auscultación cardíaca y pulmonar era normal. En la mano izquierda se observaron úlceras digitales periungueales con base eritematosa y friable, predominantemente en los dedos 2.° y 4.° (figs. 1 y 2). La fístula arteriovenosa braquiocefálica era funcional, con thrill palpable y sin signos inflamatorios locales. Los pulsos radiales eran rítmicos, pero disminuidos bilateralmente. Se evidenció acrocianosis y disminución de los pulsos pedios, sin asimetría aparente entre los dedos. No se identificaron otras lesiones cutáneas relevantes en la mano derecha ni en el resto del tegumento, más allá de la acrocianosis mencionada.
¿Cuál es su diagnóstico?
Diagnóstico y comentariosEl diagnóstico más probable en este caso corresponde al síndrome de robo del acceso vascular, una complicación isquémica que afecta al 5-10% de los pacientes con fístulas braquiocefálicas1,2. En esta entidad clínica, la circulación colateral no logra compensar el flujo retrógrado generado por la fístula, lo que resulta en una perfusión distal insuficiente1,2. Por lo tanto, los pacientes con diabetes o aterosclerosis presentan un mayor riesgo de padecer esta afección, que es más común en las mujeres y en las personas mayores de 60 años1.
El diagnóstico del síndrome de robo del acceso vascular es esencialmente clínico, y se clasifica en 4 estadios según su gravedad. En el estadio I solo hay signos sutiles de isquemia, como cianosis y disminución de la temperatura, y se registran pocos síntomas, tales como parestesias. En el estadio II hay dolor durante la diálisis o el ejercicio, que puede ser tolerable (II-A) o intolerable (II-B). El estadio III se caracteriza por dolor en reposo, y el estadio IV por pérdida de tejido, que puede ser limitada (IV-A) o irreversible (IV-B)1.
En el caso de esta paciente sin antecedentes de procesos infecciosos ni exposición a alérgenos de contacto, el diagnóstico diferencial incluyó artropatía destructiva y progresión de la enfermedad vascular periférica2,3. Sin embargo, estas 2 entidades suelen presentarse de forma bilateral y no explican la aparición de lesiones vesiculares dolorosas restringidas a la mano izquierda2,3.
Esta paciente —con ulceración periungueal dolorosa en la mano izquierda, pero sin necrosis cutánea— presentaba muy probablemente un síndrome de robo en estadio IV-A, requiriendo tratamiento de urgencia para evitar la progresión hacia isquemia irreversible1,4.
El tratamiento del síndrome de robo se basa en la cuantificación del débito de la fístula que, en este caso, según la ecografía Doppler, era de 1.847ml/min. Cuando el débito supera los 1.000ml/min, se clasifica como fístula de alto débito, y se recomiendan dos intervenciones quirúrgicas: la técnica «banding» y la revisión mediante distalización de la anastomosis (RUDI, por sus siglas en inglés)4,5. Mientras la primera implica simplemente la restricción del flujo mediante la limitación del diámetro en la anastomosis, la técnica RUDI implica cerrar el flujo a través de la anastomosis primaria, creando una nueva fístula con un injerto que luego será insertado más distalmente. El tratamiento mediante «banding» puede conducir a la trombosis de la fístula debido a una disminución aguda del flujo, y mediante RUDI, requiere una buena permeabilidad vascular en la circulación terminal, condición que no se daba en esta paciente, que ya presentaba una enfermedad vascular periférica avanzada4.
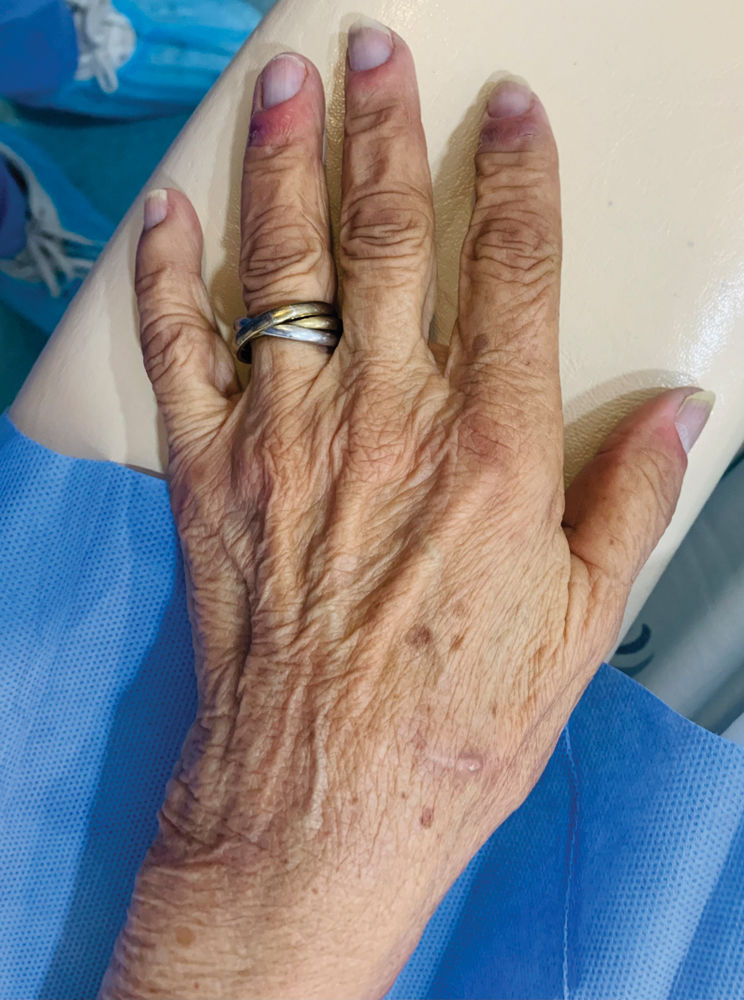
Por lo tanto, se realizó la intervención «banding». Quince días después de la intervención, la paciente permanecía asintomática y las úlceras habían desaparecido por completo (fig. 3). La fístula arteriovenosa seguía siendo funcional.
En los pacientes con enfermedad vascular periférica, la presencia de úlceras digitales dolorosas debe motivar una evaluación adicional para descartar la isquemia aguda. En los pacientes con fístulas arteriovenosas, el reconocimiento precoz del síndrome de robo del acceso vascular es fundamental para el éxito del tratamiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.