Staphylococcus lugdunensis (S. lugdunensis) pertenece al grupo de los estafilococos coagulasa negativo (SCoN) que componen la microbiota cutánea. A diferencia del resto de SCoN, presenta unas características microbiológicas que le confieren una gran virulencia y capacidad para producir infecciones supuradas, tanto en individuos sanos como en inmunodeprimidos1. En los últimos años se ha descrito un aumento en la incidencia de infecciones adquiridas en la comunidad, con la piel y el tejido celular subcutáneo como sus principales dianas.
A continuación, se describen dos casos de piodermitis en las que se aisló S. lugdunensis como agente causal.
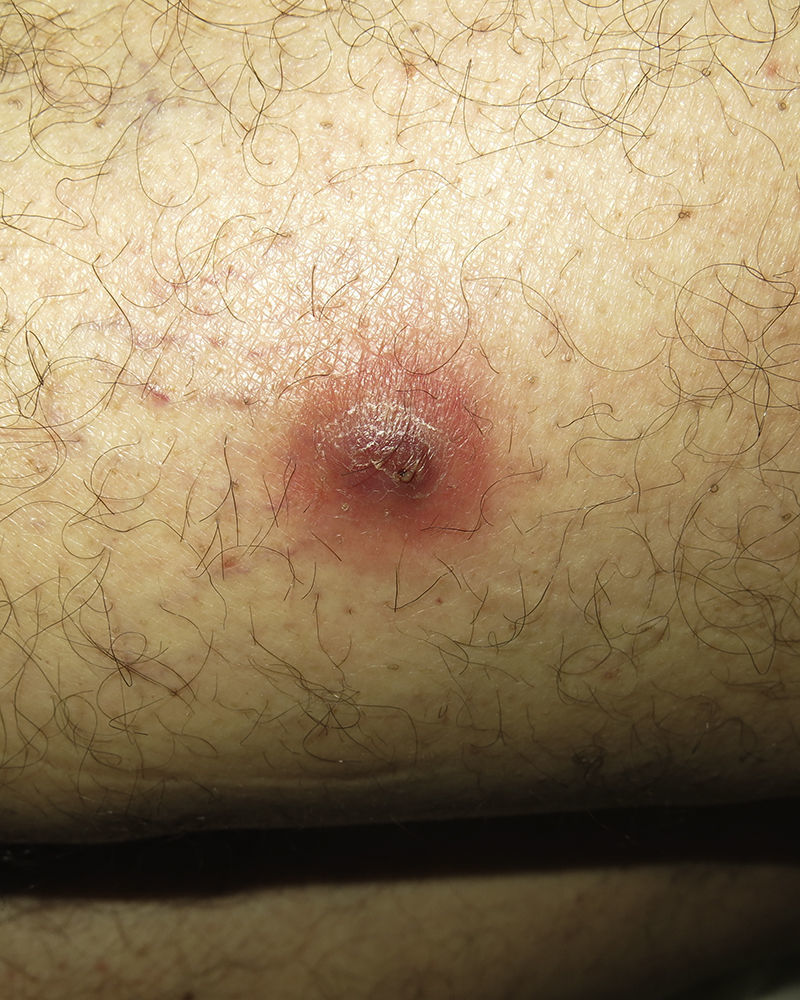
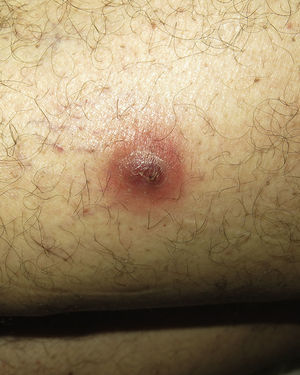
Caso 1. Hombre de 59 años, diabético tipo 2, que consultó por una lesión en el muslo izquierdo de semanas de evolución, que atribuía a una picadura y no había tenido fiebre. Se identificó un nódulo violáceo de 2cm, centrado por un orificio que exudaba material purulento, clínicamente compatible con un absceso. Se realizó drenaje quirúrgico y se tomaron muestras para estudio microbiológico (fig. 1). El tratamiento domiciliario consistió en la aplicación de ácido fusídico en crema dos veces al día tras la higiene local. El cuadro se resolvió en una semana. En el cultivo se aisló S. lugdunensis (identificación mediante MicroScan®) sensible a ampicilina, oxacilina y al resto de antibióticos testados (gentamicina, eritromicina, clindamicina, vancomicina, rifampicina, fosfomicina, trimetroprim-sulfametoxazol, ciprofloxacino, norfloxacino y daptomicina. Técnica de realización de sensibilidad: microdilución en caldo).
Caso 2. Mujer de 42 años, sin antecedentes patológicos de interés, que consultaba por una lesión dolorosa en la planta del pie derecho de un mes de evolución. No recordaba traumatismo previo, pero sí manipulación superficial por un podólogo antes del inicio de las molestias. Presentaba una placa blanquecina que no interrumpía los dermatoglifos. Tras curetaje del componente hiperqueratósico, se observó una cavidad abscesificada. Se realizó limpieza quirúrgica y se enviaron muestras para cultivo microbiológico, en el que se aisló S. lugdunensis (MicroScan®) con un patrón de sensibilidad a antimicrobianos idéntico al descrito en el caso anterior. Se instauró tratamiento antibiótico con amoxicilina/ácido clavulánico 875mg/125mg cada 8 horas y mupirocina al 2% en pomada dos veces al día durante una semana, con una evolución satisfactoria.
Generalmente, el crecimiento de SCoN en cultivos procedentes de piel se explica por su papel como agentes comensales. Sin embargo, algunas especies se asocian a un mayor riesgo de desarrollo de infecciones supuradas. Desde hace algunos años S. lugdunensis se perfila como uno de los principales SCoN con poder patógeno. Fue descrito por Freney et al. en 1988. El término lugdunensis se atribuye a la ciudad donde se aisló por primera vez: Lugdunum, denominación latina de Lyon.
Este estafilococo se ha descrito por algunos autores como un «lobo con piel de cordero»2, por su mayor virulencia y capacidad para actuar como agente patógeno, a diferencia del resto de SCoN.
Aunque puede afectar a individuos sanos, el riesgo se incrementa en los pacientes con diabetes mellitus, insuficiencia renal, tratamiento inmunosupresor y neoplasias. La presencia de una solución de continuidad tras cirugía o los traumatismos son las principales patologías asociada a esta bacteria3–4.
Como agente colonizador se encuentra en áreas ricas en glándulas sudoríparas apocrinas como la región inguinoperineal y periareolar5, aunque también puede aislarse en los orificios nasales de individuos sanos.
Clínicamente produce fundamentalmente infecciones de piel y partes blandas, en forma de abscesos subcutáneos. Mención especial merecen las mastitis en mujeres no puérperas, a menudo recidivantes6. El plano articular y óseo pueden afectarse por contigüidad, por lo que el poder patógeno de este estafilococo no debe subestimarse. Con menor frecuencia se ha asociado a infecciones del sistema nervioso central7, tracto urinario y endocarditis8.
Su mayor virulencia con respecto al resto de SCoN puede explicarse por múltiples mecanismos: formación de biofilm (patógeno igualmente emergente en infecciones asociadas a dispositivos protésicos), producción de proteínas adherentes, resistir a altas concentraciones de lisozima y producir una hemolisina estable al calor2,9. Sin embargo, no produce leucocidina de Panton-Valentine, toxina responsable de la virulencia de algunas cepas de Staphylococcus aureus.
A diferencia de otros SCoN, S. lugdunensis presenta un excelente patrón de sensibilidad a varias familias de antimicrobianos, incluidas las penicilinas, lo que favorece su mejor control. Pese a ello, ya se han descrito casos de resistencia a meticilina10.
Cabe destacar la no despreciable frecuencia de errores de identificación en los equipos automatizados, que podrían infraestimar su frecuencia.
El interés creciente por esta bacteria en dermatología se basa no solo en su alta capacidad para producir infecciones de piel y partes blandas, sino en la correcta interpretación del cultivo, con el fin de reconocerlo como agente patógeno y no desestimarlo como comensal de la superficie cutánea.