La dermatomiositis juvenil (DMJ) es una enfermedad autoinmune, poco frecuente en la infancia, caracterizada por la inflamación de pequeños vasos, y que puede afectar a la piel, los músculos y otros órganos. La edad media al diagnóstico es de 7 años. La incidencia estimada es de 1,9-4 casos por millón de habitantes/año, con un predominio en niñas de 2,3:11,2.
Durante la pandemia por SARS-CoV-2 se registró un aumento en la incidencia de casos de DMJ en nuestro hospital, en relación con los últimos 20 años. Entre los años 1999 y 2019 se diagnosticaron 8 casos de DMJ. Desde marzo de 2020 hasta noviembre de 2021 se registraron 5 nuevos casos de esta entidad. Todos los pacientes presentaron los hallazgos clínicos característicos de DMJ, pero además observamos una afectación de la mucosa oral, las orejas, las manos y los pies, escasamente descrita en la literatura.
Estos 5 pacientes con DMJ fueron 3 niños y 2 niñas, con edades comprendidas entre los 8 y los 13 años. Ninguno tenía un antecedente de enfermedad infecciosa ni de vacunación previo al inicio del cuadro. En todos los casos, el síntoma más frecuente fue la astenia, que precedió a las manifestaciones cutáneas. La debilidad muscular proximal y los hallazgos típicos de dermatomiositis, como eritema en heliotropo, rash malar, eritema y capilares dilatados a nivel periungueal, alteración en las cutículas, pápulas de Gottron y placas eritematodescamativas en codos y rodillas, estuvieron presentes en todos los casos. En 2 pacientes observamos telangiectasias en los párpados. No observamos pápulas de Gottron inversas, eritema flagelado ni eritema en chal.
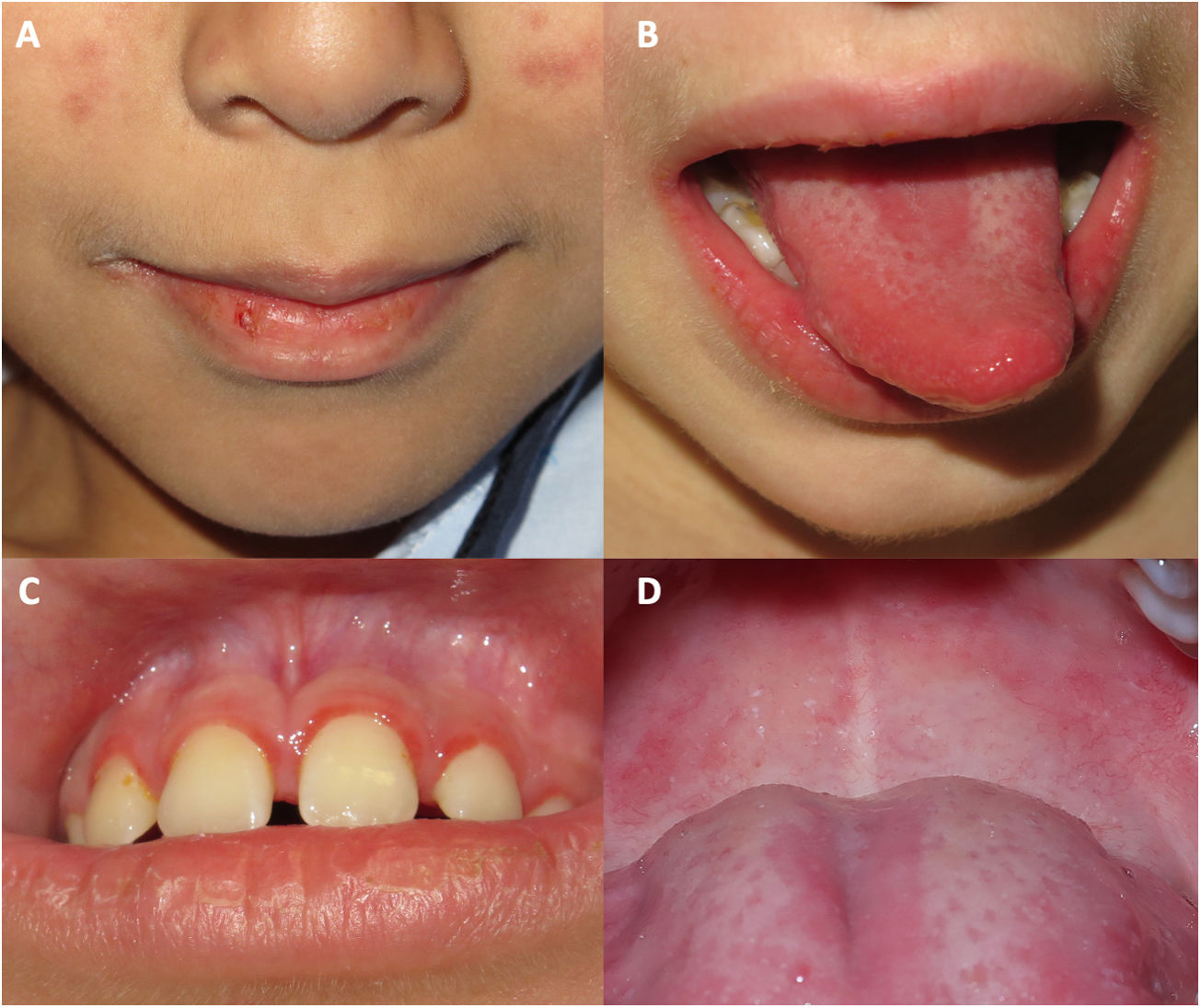
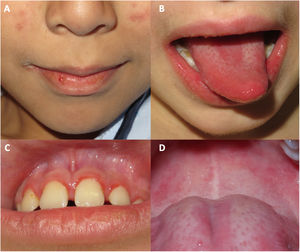
Todos tuvieron afectación de la mucosa oral, que se presentó como una queilitis, una gingivitis y una lengua depapilada o geográfica (fig. 1).
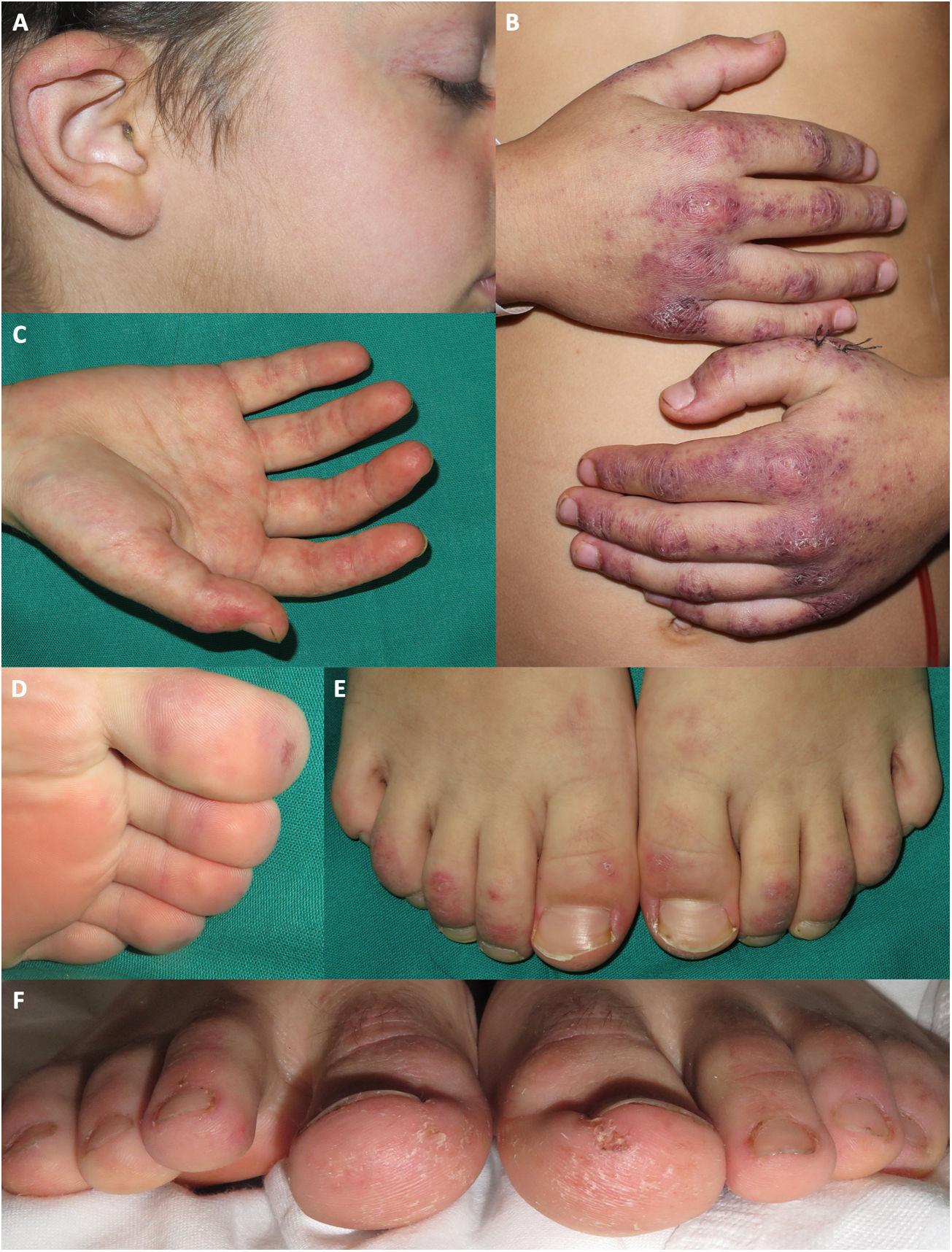
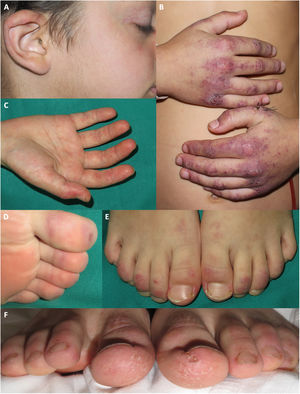
Tres pacientes presentaron eritema o pápulas eritematodescamativas en las orejas. Tres pacientes tuvieron eritema palmar. Cuatro pacientes presentaron lesiones perniosiformes en los pies. Dos niños presentaron descamación en los dedos de manos y pies (fig. 2). Cuatro de los 5 pacientes describieron prurito asociado a las lesiones cutáneas.
Manifestaciones acrales en pacientes diagnosticados de dermatomiositis juvenil en nuestro hospital durante la pandemia de COVID. Placas eritemato purpúricas en la oreja de un paciente que además presenta telangiectasias en los párpados y queilitis. B) Placas eritemato purpúricas con descamación en el dorso de las manos, con afectación más extensa que la observada en las típicas pápulas de Gottron. C) Eritema palmar. D) Máculas purpúricas los dedos de los pies. E) Placas eritemato descamativas en el dorso de los dedos de los pies. F) Placas eritemato descamativas en los dedos de los pies, asociada a descamación, fisuración y una úlcera en la región plantar de los dedos.
Los hallazgos de laboratorio más frecuentes fueron la elevación de CK, aldolasa, LDH y GOT o GPT. En todos los casos la PCR para SARS-CoV-2 fue negativa al diagnóstico. Se realizaron anticuerpos específicos para dermatomiositis, siendo los anticuerpos anti-TIF1-gamma (P155) positivos en 2 pacientes, los anti-MDA-5 (CADM140) positivos en otros 2 y en una niña este estudio fue negativo (tabla 1).
Hallazgos clínicos y de laboratorio en los pacientes diagnosticados de dermatomiositis juvenil en nuestro hospital durante la pandemia de COVID
| Paciente | Sexo | Edad al diagnóstico (años) | Tiempo de evolución previo a la consulta (meses) | Fiebre | Artralgias | Mialgias | Artritis | Telangiectasias en los párpados | Lesiones en las orejas | Queilitis | Afectación gingival | Lengua geográfica o depapilada | Eritema palmar | Descamación de los dedos | Lesiones perniosiformes en los pies | Alopecia difusa | Prurito | Anticuerpos específicos DM |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | F | 13 | 6 | Sí | No | Sí | No | Sí | No | Sí | Sí | Sí | No | No | Sí | Sí | No | Negativos |
| 2 | M | 8 | 1 | Sí | Sí | Sí | No | Sí | Sí | Sí | Sí | Sí | Sí | No | Sí | No | Sí | TIF1-gamma |
| 3 | F | 10 | 6 | No | No | Sí | No | No | Sí | Sí | Sí | Sí | No | No | No | No | Sí | TIF1-gamma |
| 4 | M | 13 | 1 | Sí | Sí | Sí | Sí | No | No | Sí | No | No | Sí | Sí | Sí | No | Sí | MDA5 |
| 5 | M | 9 | 3 | Sí | Sí | Sí | Sí | No | Sí | Sí | Sí | Sí | Sí | Sí | Sí | No | Sí | MDA5 |
DM: dermatomiositis; F: femenino; M: masculino.
En todos los casos la resonancia magnética nuclear (RMN) evidenció un edema muscular, hallazgo compatible con DMJ, por lo que no fue necesario realizar una biopsia muscular para confirmar el diagnóstico.
Tras varios meses de seguimiento, todos tuvieron una evolución clínica favorable respecto a los síntomas, los signos cutáneo-mucosos y los valores de laboratorio tras iniciar el tratamiento con corticoides e inhibidores de calcineurina tópicos, corticoides sistémicos, metotrexato, hidroxicloroquina o inmunoglobulinas.
La DMJ es una conectivopatía que se caracteriza por una afectación cutánea característica asociada a debilidad muscular proximal2.
Recientemente, se han publicado algunos casos de pacientes con DMJ asociada con COVID3. Se han identificado epítopos idénticos a las proteínas del SARS-CoV-2 en pacientes con dermatomiositis4. Además, se ha propuesto que la infección por SARS-CoV-2 podría desencadenar el desarrollo de una DMJ, probablemente a través de la estimulación de la vía del IFNα.
Nuestros pacientes no presentaron signos ni síntomas de COVID previo al inicio de la DMJ, y el estudio con PCR para SARS-CoV-2 al diagnóstico de la DMJ fue negativo. La presencia de lesiones perniosiformes en 4 pacientes podría corresponder a los «dedos de COVID» y ser una manifestación tardía de la infección asintomática u oligosintomática por COVID5. Además, 2 pacientes presentaron descamación en los dedos y uno de ellos úlceras, similares a los llamados «pies de excursionista»6.
Las manifestaciones orales en pacientes con DMJ están escasamente recogidas en la literatura. Se han descrito casos de vasculopatía gingival y telangiectasias, queilitis, placas eritematosas en el paladar, lengua depapilada y geográfica. Todos estos hallazgos estaban presentes en nuestros pacientes7,8.
Al igual que en otras series publicadas, en nuestros pacientes las lesiones cutáneas y la fotosensibilidad persistieron durante meses, a pesar de instaurar un tratamiento sistémico efectivo9.
Recientemente se ha descrito la asociación de anticuerpos específicos de dermatomiositis (DM) a determinados fenotipos y pronóstico2. La RMN permite confirmar la afectación muscular, disminuyendo el uso de pruebas invasivas como la biopsia muscular o la electromiografía10.
El tratamiento intensivo desde el diagnóstico de DMJ es fundamental para mejorar el pronóstico. Es necesario un mayor número de casos para poder establecer si existe relación entre la afectación de la cavidad oral y las zonas acrales, tanto con la infección por SARS-CoV-2, como con el pronóstico a largo plazo de los pacientes con DMJ.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los Dres. Jan Ramakers del Departamento de Reumatología Infantil y a Juan Garcías-Ladaria del Departamento de Dermatología del Hospital Universitari Son Espases, por su colaboración con el diagnóstico y tratamiento de los pacientes, y sus comentarios respecto al manuscrito.