El diagnóstico y tratamiento del melanoma en atención especializada es un campo en el que se han producido numerosos cambios. El objetivo de esta guía es ofrecer a los dermatólogos españoles una referencia para resolver las dudas clínicas más frecuentes basándose en la evidencia actual. Para la realización de esta guía se escogió a miembros del Grupo Español de Dermato-Oncología y Cirugía con experiencia en el tratamiento de estos tumores y con interés en participar en la elaboración de la guía. Se hizo una adaptación de las guías de práctica clínica existentes mediante el método ADAPTE: inicialmente se resumió el proceso de atención y se elaboraron las preguntas clínicas relevantes. Se seleccionaron las guías mejor puntuadas mediante el instrumento AGREE II, realizando la búsqueda de las respuestas en dichas guías y elaborando las recomendaciones. Finalmente se sometió la guía a revisión externa. La guía se estructuró a partir de 21 preguntas clínicas que fueron seleccionadas por su relevancia, dado que se centran en aspectos que pueden plantear decisiones difíciles en el manejo del melanoma, y se han respondido empleando la evidencia obtenida de las mejores guías existentes. Entre las limitaciones de esta guía merece reseñarse que la evidencia es escasa para responder a algunas preguntas. En algunos aspectos el cambio es rápido y exige una actualización frecuente de la guía. Esta guía responde a preguntas habituales sobre el manejo del melanoma en la práctica clínica diaria, sirviendo a los dermatólogos como referencia en la toma de decisiones, siempre teniendo presente los recursos y preferencias del paciente.
Specialist approaches to the diagnosis and treatment of melanoma have undergone many changes. This guideline aims to provide Spanish dermatologists with evidence-based information for resolving the most common doubts that arise in clinical practice. Members of the Spanish Oncologic Dermatology and Surgery Group (GEDOC) with experience treating melanoma were invited to participate in drafting the guideline. The group developed a new guideline on the basis of existing ones, using the ADAPTE collaboration process, first summarizing the care process and posing relevant clinical questions, then selecting guidelines with the best scores according to the AGREE II (Appraisal of Guidelines for Research and Evaluation) tool. Finally, the group searched the selected guidelines for answers to the clinical questions, drafted recommendations, and sent them for external review. The guideline is structured around 21 clinical questions chosen for their relevance to issues that make clinical decisions about the management of melanoma difficult. Evidence from existing guidelines was used to answer the questions. A limitation of this guide derives from the scarce evidence available for answering some questions. Moreover, some areas are changing rapidly, so recommendations must be updated often. The present guideline offers answers to clinical questions about the routine management of melanoma in clinical practice and provides dermatologists with a reference to guide decisions, taking into consideration the resources available and patient preferences.
Los tumores cutáneos son muy frecuentes en nuestro medio y suponen un importante problema de salud pública. La tasa de incidencia global cruda del melanoma en España es de 8,82 (IC 95%: 7,59-10,04)/100.000 personas-año y es probable que esté aumentando1. El melanoma, por su incidencia y pronóstico, es el tumor cutáneo que ocasiona una mayor mortalidad: 2,17 casos por 100.000 personas-año1. El diagnóstico y tratamiento del melanoma supone una importante carga de trabajo para los dermatólogos y el sistema de salud2.
Existen numerosas alternativas terapéuticas para el melanoma, algunas de ellas nuevas, con variabilidad en la práctica clínica, con efectividad y riesgo de acontecimientos adversos variables y con grandes diferencias de coste según el tratamiento aplicado. Estos factores hacen más compleja la toma de decisiones clínicas.
Existen guías de práctica clínica para el cuidado del melanoma, pero en contextos diferentes y con una cobertura parcial de los problemas que los dermatólogos han identificado como principales.
Por ello, la Fundación Piel Sana de la Academia Española de Dermatología y Venereología (AEDV), ha impulsado la adaptación de guías de práctica clínica (GPC) sobre los principales tumores cutáneos, formando parte del proyecto Libro blanco del cáncer cutáneo.
El objetivo de esta guía es adaptar a nuestro medio un conjunto de recomendaciones, basadas en la mejor evidencia posible, que ayuden en la toma de decisiones en el manejo de los pacientes con melanoma.
Material y métodosAl existir GPC previas se optó por adaptarlas, empleando el método ADAPTE3. El resumen de los pasos empleados está disponible como material suplementario (material suplementario-apartado 1).
Los paneles se seleccionaron atendiendo a su experiencia en el tratamiento de estos tumores e interés en participar en la GPC, entre los miembros del Grupo Español de Dermato-Oncología y Cirugía de la AEDV (GEDOC). Todos los panelistas declararon sus conflictos de intereses antes de iniciar su participación y los resultados se incluyen en el apartado de conflicto de intereses.
En el documento de alcance y objetivos se estableció como objetivo de la guía el aportar indicaciones sobre aspectos controvertidos del diagnóstico, los tratamientos médicos y quirúrgicos y el seguimiento de estos pacientes (material suplementario-apartado 2). El ámbito asistencial de la GPC es la asistencia dermatológica en España, siendo los usuarios diana los dermatólogos. Se excluyó del ámbito de la GPC la prevención del melanoma.
En los pasos siguientes, y siguiendo el método ADAPTE, se resumió el proceso de atención y se formularon peguntas clínicas relevantes para cada uno de los pasos del algoritmo (material suplementario-apartado 3). Las preguntas más relevantes se seleccionaron mediante consenso. Paralelamente las guías fueron buscadas en páginas web o en fuentes u organizaciones específicas, como aquellas que se dedican a recopilarlas, elaborarlas o difundirlas, además de las principales academias de dermatología o cáncer (como por ejemplo National Guidelines Clearinghouse, Guidelines International Network, Guiasalud, Institute for Clinical Systems Improvement, NICE, New Zealand Guidelines Group, Scottish Guidelines Network, Cochrane Library, British Academy of Dermatology, American Academy of Dermatology, European Academy of Dermatology, NCCN). Se adjunta como material suplementario (apartado 4) la estrategia de búsqueda y la fecha (última revisión: septiembre de 2019). Las guías fueron posteriormente revisadas y evaluadas por su calidad metodológica empleando el instrumento AGREE II4. Se seleccionaron para su consulta las GPC con mejores resultados.
Las preguntas que hacen referencia a un estadio se basan en la clasificación AJCC, 7.ª edición, pues es la empleada en los artículos fuente.
A partir de esta información se generaron las recomendaciones. En ellas se mantuvo la referencia a la fuente original. Las extracciones, el nivel de evidencia y el grado de fuerza de la recomendación empleando los niveles del Centro de Medicina Basada en la Evidencia de Oxford se realizaron siempre por pares5.
Una vez finalizado el borrador de las recomendaciones se publicaron en la web de la AEDV y se sometieron a revisión externa, siendo solicitada la revisión de todos los miembros de la AEDV, miembros del GEDOC, oncólogos, asociaciones de pacientes e industria farmacéutica con interés en el tema. Las objeciones de los revisores fueron consideradas por los panelistas y, si se consideraron adecuadas, aplicadas a la GPC.
ResultadosLas guías con calidad más alta según las puntuaciones y cuyos objetivos estaban alineados con el alcance y objetivos planteados se describen en el material suplementario (apartado 3).
En las siguientes secciones se describen las preguntas clínicas planteadas y las recomendaciones de la GPC.
Bloque 1. Diagnóstico molecularPregunta 1. ¿Las nuevas técnicas de biología molecular (como la hibridación in situ por fluorescencia o la hibridación genómica comparada) mejoran la fiabilidad diagnóstica de melanoma en pacientes con proliferaciones melanocíticas atípicas/spitzoides/borderline o de significado biológico incierto?
Resumen de la evidenciaEn algunas neoplasias pigmentarias el diagnóstico de certeza es muy difícil o imposible. Las guías clínicas de la AAD y de la NCCN americanas6,7 consideran que a fecha actual las técnicas diagnósticas citogenéticas se deben considerar un recurso complementario en investigación, nunca de forma rutinaria en el diagnóstico de melanoma, porque los resultados de estas técnicas se asocian con el pronóstico, pero no se ha demostrado adecuadamente su utilidad diagnóstica.
Nivel de evidencia: 4.
RecomendacionesFuerza de la recomendación: C.
Pregunta 1.Sugerimos que en situaciones de alta incertidumbre (tumores “borderline” o de comportamiento incierto), las técnicas citogenéticas pueden ser de ayuda. Sin embargo, su valor diagnóstico se considera incierto. Sugerimos que deben usarse de forma individualizada, juntamente con la evaluación clínico-patológica y preferiblemente su interpretación debe ser consensuada entre expertos.
Pregunta 2. ¿Los perfiles de expresión genética permiten una mejor clasificación en grupos de riesgo de progresión a los pacientes con melanoma en estadio I-II de la AJCC 2017? ¿Sus resultados pueden modificar la actitud terapéutica?
Resumen de la evidenciaA fecha actual las guías de melanoma revisadas6–9 no recomiendan su uso de forma rutinaria para estratificar el riesgo de progresión, ni tampoco se ha establecido en quiénes, en qué momento, ni en qué tipo de perfil genético serían aplicables6,7. No existe suficiente evidencia científica sobre su validez y valor diagnóstico como para recomendar su uso en la práctica clínica. Su utilización fundamental es en el contexto de estudios de investigación o ensayos clínicos. No se ha evaluado el impacto psicológico negativo de la clasificación de mal pronóstico.
Nivel de evidencia: 2b.
RecomendacionesNo recomendamos el uso de perfiles de expresión genética como parte rutinaria de la estadificación de melanoma, puesto que no existe suficiente evidencia científica sobre su utilidad.
Fuerza de la recomendación: B.
Bloque 2. Biopsia y tratamiento quirúrgico del tumor primarioPregunta 3. Ante un paciente con una lesión pigmentada en la zona facial o acral, donde la exéresis completa puede conllevar alteraciones estéticas o funcionales, la biopsia escisional comparada con la incisional (huso, biopsia en sacabocados) y comparada con la biopsia por afeitado, ¿ofrece un diagnóstico correcto en un porcentaje mayor de casos?
Resumen de la evidenciaTanto la biopsia incisional como el afeitado ofrecen peor fiabilidad que la biopsia escisional en el diagnóstico del melanoma10.
Nivel de evidencia: 2b.
RecomendacionesSugerimos emplear la biopsia escisional para la confirmación histológica del melanoma. Sin embargo, en lesiones grandes localizadas en zonas como la cara o las partes acras, donde esta puede conllevar alteraciones estéticas o funcionales importantes, se puede emplear una biopsia parcial, conociendo las limitaciones que esta ofrece para el diagnóstico correcto del melanoma6,7,9.
Fuerza de la recomendación: B.
Pregunta 4. Ante un paciente con sospecha de melanoma, la biopsia incisional/parcial comparada con la biopsia escisional ¿empeora la supervivencia?
Resumen de la evidenciaMúltiples estudios han demostrado que la realización de una biopsia parcial no empeora la supervivencia en el melanoma7,9,10.
Nivel de evidencia: 2b.
RecomendacionesSugerimos emplear la biopsia escisional para la confirmación del diagnóstico del melanoma y como primer tratamiento del tumor primario. Sin embargo, en algunas circunstancias como tumores grandes en la cara o en las partes acras la biopsia escisional puede conllevar grandes defectos quirúrgicos que obliguen al desplazamiento del tejido circundante o la cobertura mediante un injerto. En estos casos se puede emplear una biopsia incisional para la confirmación diagnóstica. Se ha demostrado que la realización de esta no se relaciona con un empeoramiento de la supervivencia o con un mayor riesgo de metástasis7,9.
Fuerza de la recomendación: B.
Pregunta 5. En pacientes a los que se les ha diagnosticado histológicamente un melanoma in situ (estadio 0), la extirpación de un margen de 10mm frente a otro de 5mm ¿disminuye el porcentaje de recurrencias locales?
Resumen de la evidenciaNo existen ensayos clínicos aleatorizados que comparen los resultados de una extirpación con márgenes de 5mm vs. 10mm en los casos de melanoma in situ. La recomendación de la extirpación con 5mm de márgenes en los casos de melanoma in situ fue basada en un consenso de expertos, aunque algunos trabajos posteriores sugieren que esta podría ser válida. Sin embargo, los márgenes de 5mm podrían no ser adecuados en algunos contextos clínicos7,9,10.
Nivel de evidencia: 5.
RecomendacionesEn la mayoría de los melanomas in situ recomendamos la extirpación con un margen de 5mm, que es suficiente para garantizar un correcto control local. Sin embargo, en algunas situaciones clínicas, en especial en los lentigos malignos de cabeza, sugerimos emplear un margen mayor o cirugía con control de márgenes si es posible.
Fuerza de la recomendación: D.
Bloque 3. Tratamiento del lentigo malignoPregunta 6. En pacientes a los que se les ha diagnosticado histológicamente un lentigo maligno la extirpación de un margen de 10mm frente a un margen de 5mm, frente a la realización de cirugía con control de márgenes al ¿consigue una menor tasa de recidivas locales?
Resumen de la evidenciaSi bien no hay ensayos clínicos controlados aleatorizados que comparen los diferentes procedimientos quirúrgicos para el tratamiento del lentigo maligno (LM), múltiples estudios de las guías revisadas6,7,10 sugieren que:
Para LM grandes pueden ser necesarios márgenes>5mm para obtener márgenes histológicamente negativos debido a la extensión subclínica.
La cirugía con control de márgenes al microscopio presenta mejores porcentajes de curación y recidivas menos frecuentes con respecto a la cirugía convencional.
Las recomendaciones de extirpación están basadas en márgenes clínicos medidos por el cirujano, no en márgenes histológicos medidos por el patólogo.
Nivel de evidencia: 4.
RecomendacionesSi se realiza exéresis convencional sugerimos emplear, cuando sea posible, márgenes de más de 5mm (hasta 10mm).
Siempre que sea posible sugerimos usar técnicas que permitan una valoración histológica exhaustiva de los márgenes: la escisión seriada con cortes permanentes incluidos en parafina o cirugía de Mohs.
Recomendamos el estudio de la pieza central del tumor en cortes permanentes para la identificación y estadificación apropiada de un potencial componente invasivo.
Fuerza de la recomendación: C.
Pregunta 7. En pacientes a los que se les ha diagnosticado histológicamente un lentigo maligno y en los que la cirugía no es una opción adecuada, el tratamiento con radioterapia frente al tratamiento con imiquimod frente al tratamiento con crioterapia frente a la observación ¿qué resultados ofrecen en cuanto a supervivencia?
Resumen de la evidenciaSolo existe un ensayo clínico aleatorizado que compara el imiquimod en monoterapia vs. combinado con tazaroteno al 0,1% en gel. Las lesiones fueron extirpadas tras el estudio, por lo que no se puede tener información sobre la curación clínica. Con las mismas limitaciones, en un estudio fase ii los pacientes que obtuvieron curación histológica con imiquimod fueron el 37%.
La revisión sistemática de Read et al.11 describe porcentajes de recurrencia en torno al 13% con radioterapia (datos obtenidos de estudios observacionales retrospectivos), en torno al 25% con imiquimod y al 35% con láser (los estudios prospectivos existentes describen un 100% de recurrencias en el tratamiento con láser). No se incluyeron datos sobre el uso de crioterapia. En general, la validez de la evidencia es pobre.
Nivel de evidencia: 4.
RecomendacionesSiempre que sea posible sugerimos emplear el tratamiento quirúrgico. Cuando este no sea factible la radioterapia o el imiquimod son opciones a discutir, aunque parecen asociarse con porcentajes más elevados de recurrencias que obliga a un seguimiento más estrecho. El láser parece ofrecer resultados peores.
Los datos sobre crioterapia y láser son escasos, convirtiéndolos en opciones poco recomendables.
En LM grandes, pacientes muy ancianos, con comorbilidades, en los que un tratamiento intensivo sería inapropiado, puede ser adecuada la observación clínica. Si en el seguimiento se detectan cambios clínicos o dermatoscópicos significativos debe realizarse una biopsia de las áreas sospechosas para confirmar enfermedad invasiva.
Fuerza de la recomendación: C.
Bloque 4. Pruebas de estadificación y seguimientoPregunta 8. En pacientes a los que se les ha diagnosticado un melanoma, la realización de pruebas de imagen y/o de laboratorio frente a la exploración clínica y anamnesis, ¿se traduce en un aumento de la supervivencia global?
Resumen de la evidencia
Las pruebas complementarias son útiles para la detección precoz de las metástasis clínicamente ocultas, sobre todo a partir del estadio iii, siendo especialmente relevantes para una correcta estadificación y un tratamiento sistémico adecuado precoz. No se ha demostrado que esto incida directamente en una mejora de la supervivencia de los pacientes, y hay que tener en cuenta la proporción de falsos positivos.
Nivel de evidencia: 2a.
RecomendacionesEn estadios iniciales (I-II) recomendamos que la realización de pruebas complementarias debe estar guiada por signos y síntomas que hagan sospechar metástasis. En estadios avanzados se recomienda la realización de pruebas complementarias para estadificar correctamente y llevar a cabo el tratamiento adecuado.
Fuerza de la recomendación: B
Pregunta 9. En pacientes diagnosticados y tratados por un melanoma, que se encuentran en seguimiento, la realización de pruebas de imagen y/o de laboratorio frente a la autoexploración y la exploración clínica durante las visitas de seguimiento, ¿se traduce en un aumento de la supervivencia global?
Resumen de la evidenciaLa realización rutinaria de pruebas complementarias en el paciente con melanoma puede no resultar coste-efectiva en estadios iniciales. Sin embargo, algunos estudios han demostrado una mayor supervivencia en pacientes con metástasis diagnosticadas en fase asintomática cuando son subsidiarias de un tratamiento temprano con intención curativa (menos carga tumoral o tumor resecable quirúrgicamente). Los estudios sobre esta pregunta son previos a la introducción de la adyuvancia
Nivel de evidencia: 2a.
RecomendacionesEn estadios iniciales se recomienda el seguimiento periódico del paciente con una correcta exploración física y anamnesis dirigida a detectar posibles síntomas de metástasis. La realización de pruebas de imagen y de laboratorio podrían resultar más útiles a partir del estadio IIB. Fuerza de la recomendación: B.
En pacientes con ganglio centinela positivo con micrometástasis, a los que no se les practica el vaciamiento ganglionar, recomendamos la realización de ecografía ganglionar periódica. Fuerza de la recomendación: A.
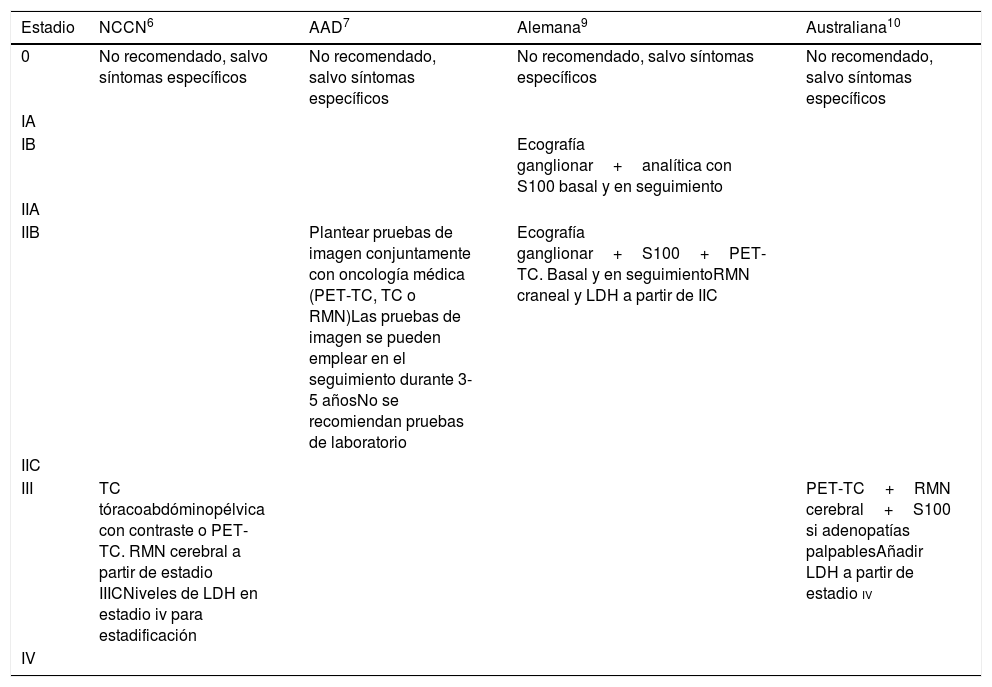
En la tabla 1 se describen los seguimientos propuestos por las distintas guías.
Pruebas complementarias basales y durante el seguimiento. Recomendaciones de las guías
| Estadio | NCCN6 | AAD7 | Alemana9 | Australiana10 |
|---|---|---|---|---|
| 0 | No recomendado, salvo síntomas específicos | No recomendado, salvo síntomas específicos | No recomendado, salvo síntomas específicos | No recomendado, salvo síntomas específicos |
| IA | ||||
| IB | Ecografía ganglionar+analítica con S100 basal y en seguimiento | |||
| IIA | ||||
| IIB | Plantear pruebas de imagen conjuntamente con oncología médica (PET-TC, TC o RMN)Las pruebas de imagen se pueden emplear en el seguimiento durante 3-5 añosNo se recomiendan pruebas de laboratorio | Ecografía ganglionar+S100+PET-TC. Basal y en seguimientoRMN craneal y LDH a partir de IIC | ||
| IIC | ||||
| III | TC tóracoabdóminopélvica con contraste o PET-TC. RMN cerebral a partir de estadio IIICNiveles de LDH en estadio iv para estadificación | PET-TC+RMN cerebral+S100 si adenopatías palpablesAñadir LDH a partir de estadio iv | ||
| IV |
Pregunta 10. En pacientes a los que se les extirpó un melanoma hace 5 o más años y que posteriormente no han desarrollado metástasis, el seguimiento por parte del dermatólogo frente al seguimiento por el médico de atención primaria frente a la autoexploración, ¿mejora la detección precoz de un segundo melanoma o la detección de recidivas?
Resumen de la evidenciaLa probabilidad de desarrollar recurrencias tras el diagnóstico de melanoma generalmente desciende con el paso del tiempo (sin alcanzar nunca cero), apareciendo más precozmente en estadios más avanzados. Esta probabilidad es más alta durante los primeros 3 años, desciende ostensiblemente a los 5 años y es mucho menor a partir de los 10 años.
Por otro lado, el riesgo de desarrollar un segundo melanoma oscila entre el 2% y el 10%. Suelen aparecer durante los primeros años tras el diagnóstico del primer melanoma, aunque hay casos reportados a más de 30 años, siendo mayor el riesgo en pacientes con nevus displásicos o antecedentes familiares de melanoma.
Nivel de evidencia: 5.
RecomendacionesSugerimos realizar un seguimiento estrecho de los pacientes durante los primeros 5 años tras el diagnóstico para la detección de las recaídas y hasta los 10 años para el diagnóstico de segundos melanomas. El intervalo del seguimiento dependerá del estadio inicial y riesgos individuales del paciente. Por encima de los 10 años del diagnóstico sugerimos un cribado anual por parte del dermatólogo, salvo en casos de mayor riesgo, donde la periodicidad dependerá del perfil de riesgo (piel clara, múltiples nevus melanocíticos, síndrome del nevus displásico, melanoma familiar).
Fuerza de la recomendación: D.
Bloque 5. Ganglio centinela y linfadenectomíaPregunta 11. En pacientes con un melanoma con un espesor de Breslow<0,8mm la realización de la biopsia del ganglio centinela (BSGC) frente a la observación ¿mejora la supervivencia global?
Resumen de la evidenciaNo existen estudios que analicen el impacto de la BSGC sobre la supervivencia global o libre de enfermedad del paciente con melanoma primario con un espesor de Breslow inferior a 0,8mm
Nivel de evidencia: 5
RecomendacionesEn pacientes con melanoma primario con espesor de Breslow inferior a 0,8mm y sin otros criterios patológicos de alto riesgo no debe recomendarse la realización de BSGC6,7,10,12.
En pacientes con melanoma primario con espesor de Breslow inferior a 0,8mm sugerimos la realización de la BSGC si además existen otros criterios patológicos de alto riesgo en el tumor primario (ulceración, alto índice mitótico [>2/mm2], invasión linfovascular, Clark IV-V)6,7,12.
Fuerza de la recomendación: D.
Pregunta 12. En pacientes con ganglio centinela positivo la realización de una linfadenectomía del área de drenaje linfático frente al seguimiento del paciente con ecografías periódicas ¿mejora la supervivencia global?
Resumen de la evidenciaEl impacto de la disección ganglionar inmediata, en pacientes con metástasis en la BSGC, ha sido estudiado en 2 ensayos clínicos, el Multicenter Selective Lymphadenectomy Trial-II13 y el DeCOG-SLT14, que no han demostrado que la disección ganglionar del paciente con BSGC positiva mejore la supervivencia frente al seguimiento periódico mediante ecografía ganglionar y disección completa en el momento en que se identifica alguna metástasis ganglionar. En estos estudios se ha descrito una mayor frecuencia de secuelas, principalmente linfedema, en los grupos de pacientes sometidos a disección inmediata frente a los pacientes sometidos a observación ecográfica posterior a una BSGC positiva.
Además, ambos ensayos han demostrado que entre el 75% al 88% de las disecciones inmediatas que se realizan no identifican metástasis ganglionares adicionales13,14.
Nivel de evidencia: 1b.
RecomendacionesEn aquellos pacientes con metástasis de bajo riesgo (carga tumoral en el ganglio centinela inferior o igual a 1mm) recomendamos sustituir la disección ganglionar inmediata por el seguimiento ecográfico de la región ganglionar afectada y disección diferida en el momento en que se detecte una metástasis13,14
Fuerza de la recomendación: A.
Pregunta 13. En pacientes con afectación metastásica ganglionar la información patológica sobre el número de ganglios afectos, tamaño del depósito metastásico y localización de la metástasis en el ganglio ¿ofrece información pronóstica relevante y debería recogerse en el informe histológico?
Resumen de la evidenciaEn pacientes con metástasis ganglionar de melanoma la carga tumoral en los ganglios ha sido identificada como un factor predictor de supervivencia libre de recurrencia y supervivencia específica por melanoma. En este sentido, la última edición de la clasificación TNM de la American Joint Committee on Cancer mantiene la afectación ganglionar (N) como un componente fundamental en la estadificación y pronóstico de estos pacientes15.
Otros factores patológicos, como la afectación ganglionar extracapsular, continúan siendo de interés para la toma de decisiones en cuanto a la necesidad de radioterapia adyuvante6.
Nivel de evidencia: 2a.
RecomendacionesEn pacientes sometidos a BSGC recomendamos que el informe anatomopatológico describa la región ganglionar intervenida, el número de ganglios metastásicos, el número de ganglios no metastásicos, las dimensiones máximas del implante tumoral en el ganglio (medida en mm), la localización de la metástasis en el ganglio linfático y la presencia de extensión extracapsular. El informe anatomopatológico debe diferenciar con claridad los ganglios centinela de los ganglios secundarios o no centinela, en el caso de que se extraigan.
En pacientes sometidos a disección ganglionar recomendamos que el informe anatomopatológico incluya la región ganglionar intervenida, el número de ganglios metastásicos, el número de ganglios no metastásicos, la presencia de conglomerado metastásico y la presencia de afectación extracapsular.
Fuerza de la recomendación: B.
Pregunta 14. En pacientes con enfermedad cutánea regional (satelitosis, metástasis en tránsito) en el momento del diagnóstico o durante el seguimiento, la realización de la biopsia del ganglio centinela frente a observación, ¿mejora la supervivencia global?
Resumen de la evidenciaNo existen estudios que demuestren beneficio sobre la supervivencia global ni sobre el control regional de la enfermedad mediante la realización de BSGC en pacientes con melanoma y presencia de satelitosis o enfermedad en tránsito.
La BSGC en este contexto ofrece una posible reestadificación del paciente, con un valor pronóstico, pero sin repercusión terapéutica.
Nivel de evidencia: 5.
RecomendacionesEn pacientes con satelitosis o enfermedad en tránsito resecables no recomendamos de forma rutinaria la realización de BSGC, porque no mejora la supervivencia del paciente ni modifica la decisión terapéutica en la mayoría de los pacientes.
Fuerza de la recomendación: D.
Bloque 6. Tratamiento adyuvantePregunta 15. En pacientes con melanoma de alto riesgo (estadios IIB, IIC o III/IV tras exéresis de metástasis y ausencia de enfermedad objetivable) la administración de tratamiento adyuvante con interferón a dosis altas ¿mejora la supervivencia global?
Resumen de la evidenciaUn meta-análisis a partir de 17 ensayos clínicos publicados con el interferón-α en adyuvancia en pacientes con melanoma en estadio II y III ha demostrado un aumento en la supervivencia global (SG) frente a la observación (HR = 0,91, 95% IC: 0,85-0,97, p = 0,003; número necesario para tratar (NNT): 35 pacientes, 95% CI: 21 a 108, para prevenir 1 muerte en 5 años)16. Sin embargo, la mejoría en la SG no se ha podido confirmar en todos los estudios y el tratamiento con interferón lleva asociado una considerable toxicidad.
Nivel de evidencia: 1b.
RecomendacionesConsiderando la eficacia que han demostrado los inhibidores de los puntos de control inmunitario (IPI) y los inhibidores de BRAF más MEK en los ensayos clínicos publicados en el tratamiento adyuvante del melanoma, sugerimos no considerar el interferón-α como una alternativa en este ámbito.
Fuerza de la recomendación: A.
Pregunta 16. En pacientes con melanomas de alto riesgo (estadios IIB, IIC o III/IV tras exéresis de metástasis y ausencia de enfermedad objetivable), el tratamiento adyuvante con IPI (anti-CTLA4, anti-PD1) frente a la observación ¿mejora la supervivencia global?
Resumen de la evidenciaIpilimumab a dosis altas (10mg/kg, cada 3 semanas, 4 dosis, seguido de una dosis de mantenimiento cada 3meses hasta un máximo de 3 años) ha demostrado una mejoría en la supervivencia global frente a placebo (a 5 años: 65% vs. 54%, HR=0,72 [0,58-0,88], p=0,001) en pacientes en estadios IIIA>1mm, IIIB/C, sin enfermedad en tránsito (basado en criterios de la 7.ª edición de la clasificación del melanoma AJCC)17.
Los ensayos realizados hasta el momento con fármacos anti-PD-1, nivolumab y pembrolizumab, en adyuvancia, han demostrado una mejoría estadísticamente significativa de la SLE frente a ipilimumab y frente a placebo, respectivamente. Los efectos secundarios severos aparecieron con menor frecuencia con nivolumab. No se han publicado los datos de supervivencia global, aunque este no era un objetivo principal del ensayo18,19.
Nivel de evidencia: 1b.
RecomendacionesNo existen por el momento datos que demuestren una ventaja en la supervivencia global con el tratamiento adyuvante con fármacos anti-PD-1, aunque probablemente, como se ha comentado en los ensayos pivotales, se precise de un mayor tiempo de seguimiento para determinar este aspecto18,19. A pesar de ello, la mejor supervivencia libre de enfermedad, junto con la menor toxicidad frente a ipilimumab, permite recomendar a los fármacos anti-PD-1 como tratamiento adyuvante del melanoma cuando se opte por fármacos IPI. Nivolumab y pembrolizumab se consideran opciones adecuadas para el tratamiento adyuvante del melanoma con afectación ganglionar6,10. La evidencia sería de nivel 1 y la fuerza de la recomendación A para los estadios IIIB y IIIC, tanto con nivolumab como con pembrolizumab6,10. La recomendación sería la misma para los pacientes con estadio IIIA con metástasis ganglionares>1mm (incluidos en el ensayo de pembrolizumab, KEYNOTE-05418), y aquellos con metástasis a distancia (estadio iv), siempre que se haya realizado una resección con márgenes libres (incluidos en el ensayo de nivolumab Chek Mate 23819)6,10. A estos podría sumarse, con un nivel de evidencia menor y una fuerza de recomendación menor, los pacientes con enfermedad en tránsito extirpable.
Fuerza de la recomendación: A.
Pregunta 17. En pacientes con melanomas de alto riesgo (estadios IIB, IIC o III/IV tras exéresis de metástasis y ausencia de enfermedad objetivable), el tratamiento adyuvante con terapias dirigidas anti-BRAF frente a la observación, ¿mejora la supervivencia global?
Resumen de la evidenciaEl tratamiento combinado con los inhibidores de BRAF y MEK, dabrafenib y trametinib, ha demostrado un aumento en la SG frente a placebo en pacientes con melanoma con mutación BRAF V600E o V600K en estadio IIIA con metástasis>1mm, IIIB y IIIC. Con una mediana de seguimiento de 2,8 años, el porcentaje de supervivencia global a 3 años fue del 86% en el grupo con tratamiento combinado y del 77% en el grupo placebo (HR=0,57; IC 95%: 0,42-0,79, p=0,0006)20. Sin embargo, esta diferencia no fue significativa al no alcanzar el límite estadístico preespecificado de p=0,000019.
Nivel de evidencia: 1b.
RecomendacionesTomando como referencia los grupos de pacientes incluidos en el ensayo COMBI-AD, del que derivan los datos sobre dabrafenib/trametinib en adyuvancia, la recomendación de la AEDV sería considerar este tratamiento para todos aquellos melanomas con la mutación BRAF V600 que se encuentran en el momento del diagnóstico o tras recurrencia en estadio iii20. Aunque en el ensayo del que se desprenden estos resultados solo se incluyeron pacientes con metástasis ganglionares mayores de 1mm, este tratamiento se ha hecho extensivo a metástasis ganglionares de cualquier tamaño. Así mismo, esta recomendación podría extenderse a los pacientes con metástasis en tránsito completamente extirpadas.
Fuerza de la recomendación: A.
Pregunta 18. En pacientes a los que se les ha realizado una linfadenectomía terapéutica y tienen un alto riesgo de recidiva local (invasión extracapsular o ≥2-4 ganglios según área o ≥3-4cm de diámetro mayor ganglionar según área), la administración de radioterapia adyuvante frente a la observación, ¿mejora la supervivencia global?
Resumen de la evidenciaEn pacientes con melanoma y metástasis ganglionares en los que se ha realizado un vaciamiento ganglionar, pero se considera que presentan un alto riesgo de recurrencia ganglionar (≥1 ganglio parotídeo, ≥2 ganglios cervicales o axilares, ≥3 ganglios inguinales; ≥3cm en los ganglios cervicales, ≥4cm en los ganglios axilares o inguinales, o evidencia de extensión extracapsular), la radioterapia adyuvante de la cuenca de drenaje linfático no mejora la supervivencia global de los pacientes, aunque sí consigue una mejoría en el control local de la enfermedad (disminución estadísticamente significativa de las recurrencias ganglionares)21. Esta conclusión se basa en un estudio previo al empleo de la adyuvancia actual, por lo que podría ser modificada con el uso de esta.
Nivel de evidencia: 1b.
RecomendacionesEn pacientes con melanoma y metástasis ganglionares, que reúnan criterios de alto riesgo de recurrencia ganglionar tras la cirugía, sugerimos que la radioterapia adyuvante podría considerarse como una opción al haberse demostrado que consigue una mejoría en el control local de la enfermedad21. En todos los casos debe valorarse la morbilidad asociada a la radioterapia, principalmente en términos de fibrosis y edema de miembros, más importante en el caso de las extremidades inferiores cuando se administra radioterapia en la zona de la ingle6,9,10.
Fuerza de la recomendación: A.
Bloque 7. Tratamiento de la enfermedad locorregional y tratamiento quirúrgico de la enfermedad diseminada regional y/o a distanciaPregunta 19. En pacientes con enfermedad diseminada regional (satelitosis, metástasis en tránsito) el tratamiento con cirugía, perfusión aislada de miembro, electroquimioterapia, radioterapia, IL2 intralesional, imiquimod, terapia de virus oncolíticos, rosa Bengala o tratamiento sistémico frente a observación, ¿mejora la supervivencia global?, ¿mejora la calidad de vida del paciente?
Resumen de la evidenciaNinguna opción terapéutica local ha demostrado mejorar la supervivencia global de los pacientes con melanoma. Tampoco existen evidencias que hayan evaluado la calidad de vida de los pacientes. En general, se prefiere la extirpación de las lesiones de metástasis en tránsito o satelitosis cuando esto es posible. Además, pueden ser tratadas con una gran variedad de posibilidades terapéuticas.
Nivel de evidencia: 2b.
RecomendacionesEn presencia de satelitosis o metástasis en tránsito, recomendamos extirparlas con márgenes libres cuando sea posible. En caso contrario existen diversas técnicas a tener en cuenta en el tratamiento, como la perfusión de miembro aislado, el tratamiento intralesional (interleukina 2, BCG, rosa de Bengala, T-VEC), la inmunoterapia local tópica (imiquimod, difenciprona), radioterapia, ablación local (láser CO2), electroquimioterapia o crioterapia. En presencia de múltiples lesiones se pueden considerar las terapias sistémicas.
Fuerza de la recomendación: B.
Pregunta 20. En pacientes con melanomas en estadios iii o iv la extirpación de las metástasis ¿mejora la supervivencia global?, ¿mejora la calidad de vida del paciente?
Resumen de la evidenciaEn general existe consenso en la extirpación linfática radical en caso de aparición de metástasis en la cadena ganglionar para un control regional de la enfermedad y con una intención curativa. De igual forma, en presencia de metástasis aisladas u oligometástasis se prefiere la escisión quirúrgica de las mismas frente a la observación.
Nivel de evidencia: 4.
RecomendacionesEn presencia de metástasis linfáticas o viscerales, incluidas las metástasis cerebrales, recomendamos considerar su extirpación en caso de que sean únicas o varias, siempre que sean accesibles quirúrgicamente.
Fuerza de la recomendación: C.
Bloque 8. Tratamiento médico de la enfermedad metastásicaPregunta 21. En melanomas en estadios iii y iv no quirúrgicos los tratamientos con fármacos IPI (anti-CTLA4, anti-PD1) y las terapias dirigidas anti-BRAF ¿mejoran la supervivencia global?
Resumen de la evidenciaEl tratamiento con fármacos IPI, tanto anti-CTLA4 (ipilimumab), anti-PD-1 (nivolumab, pembrolizumab), o combinaciones de ambos (nivolumab/ipilimumab), ha demostrado una mejoría en la SG de los pacientes con melanoma avanzado (estadio iii no resecable o estadio iv) con independencia de si BRAF está o no mutado:
- -
Ipilimumab (3mg/kg cada 3 semanas, 4 ciclos) frente a la vacuna peptídica gp100, mediana de SG 10,1 vs. 6,4 meses (HR: 0,66, p=0,003); ipilimumab (10mg/kg) y dacarbazina (850mg/m2) en las semanas 1, 4, 7 y 10, seguido solo por dacarbazina cada 3 semanas hasta la semana 22, frente a dacarbazina (850mg/m2) en las mismas semanas, mediana de SG 11,2 vs. 9,1 meses, HR: 0,72, p<0,00122–24.
- -
Nivolumab (3mg/kg cada 2 semanas) frente a dacarbazina (1.000mg/m2 cada 3 semanas), mediana SG 37,5 vs. 11,2 meses, HR: 0,46 (IC 95%: 0,36-0,59), p<0,001)25,26.
- -
Pembrolizumab (10mg/kg cada 3 semanas) frente a ipilimumab (3mg/kg cada 3 semanas, 4 ciclos), mediana de SG no alcanzada vs. 16 meses, HR: 0,68 (IC 95%: 0,53-0,86), p=0,000827,28.
- -
Nivolumab/ipilimumab (nivolumab 1mg/kg junto con ipilimumab 3mg/kg cada 3 semanas, 4 dosis, seguido de nivolumab 3mg/kg cada 2 semanas) frente a ipilimumab (3mg/kg cada 3 semanas, 4 dosis), mediana de SG mayor de 60 meses y no alcanzada vs. 19,9 meses, HR: 0,54 (IC 95%: 0,44-0,67; p<0,001)29–32.
- -
Nivolumab (nivolumab 3mg/kg cada 2 semanas) frente a ipilimumab (3mg/kg cada 3 semanas, 4 dosis), mediana de SG 36,9 meses vs. 19,9 meses, HR: 0,65 (IC 95%: 0,53-0,79; p<0,001)29–32.
Las diferentes combinaciones de tratamiento ensayadas con un inhibidor de BRAF y un inhibidor de MEK (dabrafenib/trametinib, vemurafenib/cobimetinib, encorafenib/binimetinib) han demostrado un aumento en la SG en pacientes con melanoma BRAF mutado en fase avanzada (estadio iii no resecable o estadio iv):
- -
Dabrafenib/trametinib frente a dabrafenib, mediana de SG 25,1 vs. 18,7 meses, HR: 0,71 (IC 95%: 0,55-0,92); p=0,010733; dabrafenib/trametinib frente a vemurafenib, mediana de SG no alcanzada vs. 17,2 meses, HR: 0,69 (IC 95%: 0,53-0,89), p=0,00534.
- -
Vemurafenib/cobimetinib frente a vemurafenib, mediana de SG 22,3 vs. 17,4 meses, HR: 0,70 (IC 95%: 0,55-0,90), p=0,00535.
- -
Encorafenib/binimetinib frente a vemurafenib, mediana de SG 33,6 vs. 16,9 meses, HR: 0,61 (IC 95%: 0,47-0,79), p<0,000136,37.
Nivel de evidencia: 1b.
RecomendacionesEn pacientes con melanoma sin mutación BRAF en fase avanzada (estadio iii no resecable o estadio iv) recomendamos el tratamiento con uno de los fármacos anti-PD-1, nivolumab o pembrolizumab, o con la combinación nivolumab/ipilimumab6,10,38.
En pacientes con melanoma avanzado, con BRAF mutado, recomendamos el tratamiento con una de las combinaciones disponibles de inhibidor de BRAF y MEK: dabrafenib/trametinib, vemurafenib/cobimetinib o encorafenib/binimetinib, o con uno de los fármacos anti-PD-1, nivolumab o pembrolizumab, o con la combinación nivolumab/ipilimumab. Los criterios para elegir una u otra clase de fármacos, anti-BRAF o IPI, no se han establecido, pero en general se prefiere iniciar con un fármaco anti-BRAF en aquellos pacientes con elevada carga tumoral en los que se necesita una respuesta rápida, dado el mayor tiempo que precisan los IPI para ejercer su efecto6,10,38.
Fuerza de la recomendación: A.
DiscusiónLa GPC adaptada a partir de otras guías recientes nos ofrece una ayuda para la toma de decisiones en el ámbito dermato-oncológico.
Las ventajas principales de este estudio es el haber utilizado un método reproducible y estricto, el aplicar los hallazgos a nuestro entorno y el haber sido revisada antes de su publicación por revisores multidisciplinares.
Podría considerarse una limitación el que los panelistas de la guía sean todos dermatólogos. Lo hemos hecho así porque el documento de objetivos limitaba la GPC al uso dermatológico, las GPC originales son multidisciplinares y los borradores de la GPC se han sometido a revisión externa multidisciplinar.
El mantenimiento de la vigencia de las recomendaciones exige una revisión del contenido en los próximos 3 años.
Como en cualquier guía, estas recomendaciones no son de obligado cumplimiento, sino que deben aplicarse de forma flexible, atendiendo a la disponibilidad local de recursos, la experiencia del médico y las preferencias del paciente.
FinanciaciónEl Libro blanco del cáncercutáneo de la AEDV ha sido financiado íntegramente por la Fundación Piel Sana AEDV. En su elaboración no han participado empresas externas ni la industria farmacéutica (salvo que se les ha ofrecido la posibilidad de hacer una revisión externa, enviando sus comentarios como otras partes interesadas).
La presente guía forma parte del Libro blanco del cáncer cutáneo de la Fundación Piel Sana de la AEDV.