El pioderma gangrenoso (PG) es un proceso incluido en el grupo de las denominadas dermatosis neutrofílicas, del que existen pocos trabajos epidemiológicos y de abordaje terapéutico en la bibliografía dada su relativa escasa incidencia.
ObjetivoDescribir las características epidemiológicas y clínicas y exponer nuestra experiencia terapéutica en los pacientes con PG de un hospital de segundo nivel de Málaga (España).
Material y métodosEl estudio observacional y retrospectivo incluyó todos los pacientes diagnosticados de PG en el Servicio de Dermatología del Hospital Clínico Universitario Virgen de la Victoria (Málaga) en un periodo de 10 años, comprendido entre enero de 2000 y diciembre de 2009.
ResultadosLa incidencia del PG en nuestra población de referencia es de 3,26 casos por millón de habitantes y año. La enfermedad sistémica asociada con mayor frecuencia a la aparición del PG fue la colitis ulcerosa (5 casos, 33%). En 4 pacientes con colitis ulcerosa el PG apareció durante un brote de la enfermedad. El 80% de los pacientes no fueron derivados a Dermatología en la fase inicial del PG, siendo los servicios con más derivaciones Digestivo y Cirugía general, con 4 pacientes cada uno (52%).
ConclusionesEl PG a menudo llega al dermatólogo remitido por otros especialistas tras un tiempo variable sin diagnóstico correcto. Ante este proceso es básico descartar la existencia de alguna patología asociada, especialmente en pacientes entre 20 y 40 años. Adalimumab es una buena opción terapéutica en el tratamiento del PG.
Pyoderma gangrenosum is a condition that is included among the neutrophilic dermatoses. Given its low incidence, few studies have addressed its epidemiology or treatment.
ObjectiveTo describe the epidemiological and clinical characteristics of patients with pyoderma gangrenosum along with our experience of treating the condition in a referral hospital in Malaga, Spain.
Material and methodsA retrospective, observational study was undertaken in the Department of Dermatology at Hospital Clínico Universitario Virgen de la Victoria in Malaga, Spain between January 2000 and December 2009 and included all patients diagnosed with pyoderma gangrenosum.
ResultsThe incidence of pyoderma gangrenosum in our reference population is 3.26 cases per million inhabitants per year. The most frequent concomitant systemic disease was ulcerative colitis (5 cases, 33%). In 4 patients with that disease, pyoderma gangrenosum appeared during a flare-up. In 80% of cases, patients were not referred to a dermatologist during the initial phase of pyoderma gangrenosum, and most referrals were from gastroenterology or general surgery (4 patients each, 52%).
ConclusionsPatients with pyoderma gangrenosum are often referred to dermatologists by other specialists after a varying period of time has elapsed without achieving an accurate diagnosis. In these patients, especially those between 20 and 40 years of age, it is essential to rule out concomitant disease. Adalimumab is a good treatment option for pyoderma gangrenosum.
El pioderma gangrenoso (PG) es una entidad clínico-patológica cutánea caracterizada por la presencia de pústulas eritematosas únicas o múltiples que progresan rápidamente a úlceras necróticas con borde violáceo deprimido1. La incidencia del PG se estima en 2-3 casos por millón de habitantes y año. Ocurre más frecuentemente entre la tercera y quinta década de la vida, con un ligero predominio femenino. Un 50% de los casos se asocia a enfermedad sistémica, siendo la más frecuente la enfermedad inflamatoria intestinal y las artritis seronegativas, seguidas por síndromes linfoproliferativos y paraproteinemias1–4. Existen 4 formas clínicas de PG: ulcerativo (forma clásica), ampolloso, pustuloso y vegetante (superficial granulomatoso)1-4. Su tratamiento habitual es con inmunosupresores, generalmente corticosteroides o ciclosporina4.
Sin embargo la relativa baja incidencia del PG hace que la información epidemiológica sobre el mismo sea limitada, y en concreto en nuestro medio no hay publicada ninguna serie de casos con datos clínicos y respuesta terapéutica. Por otro lado prácticamente no existen ensayos clínicos que permitan establecer un algoritmo terapéutico basado en la evidencia4.
Nuestro objetivo fue estudiar las características epidemiológicas y clínicas, así como los tratamientos realizados de los casos de PG atendidos en un periodo de 10 años en el Servicio de Dermatología de nuestro hospital, comparándolos con los ya publicados en otras zonas geográficas.
Pacientes y métodoEstudio observacional retrospectivo que incluyó a los pacientes diagnosticados de PG en el Servicio de Dermatología del Hospital Universitario Virgen de la Victoria de Málaga, durante un periodo de 10 años, comprendido entre enero de 2000 y diciembre de 2009. El área de salud que depende de nuestro hospital es de 460.000 habitantes.
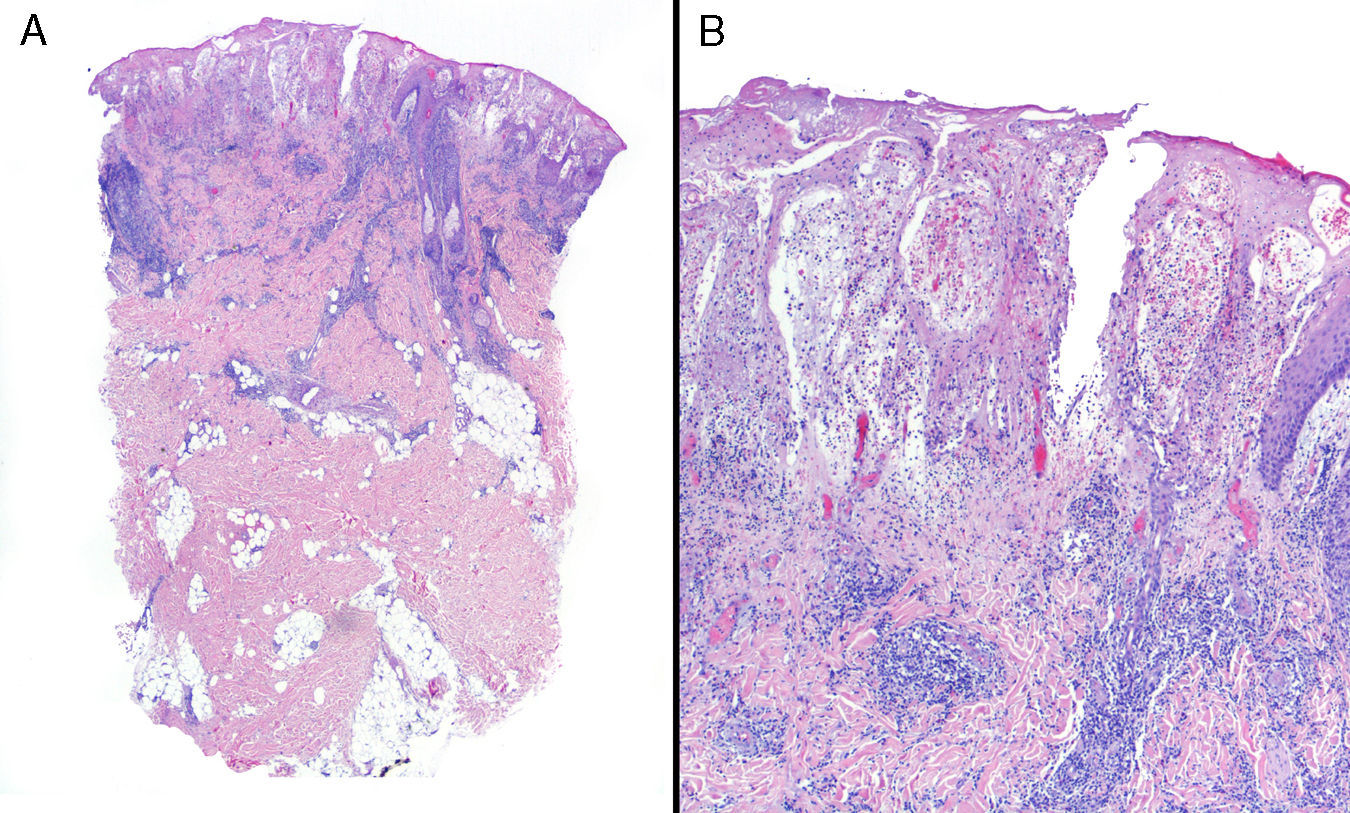
La información se obtuvo mediante revisión de historias clínicas e informes de anatomía patológica. En todos los casos incluidos el diagnóstico se realizó a partir de la sospecha clínica y la práctica de un estudio histopatológico que estableció la compatibilidad, descartando procesos infecciosos, neoplásicos o de otro tipo (vasculitis, etc.) (fig. 1).
Las variables recogidas fueron: sexo, edad, tiempo de evolución, vía por la que habían accedido a nuestro Servicio y presencia o no de patología sistémica asociada. Además, se revisó el tratamiento utilizado y la respuesta al mismo, con un periodo de seguimiento mínimo de un año.
Para el análisis de los resultados se empleó el programa estadístico SPSS 17.0, y se realizó una estadística descriptiva determinando frecuencias, porcentajes, medias y comparaciones entre los distintos grupos.
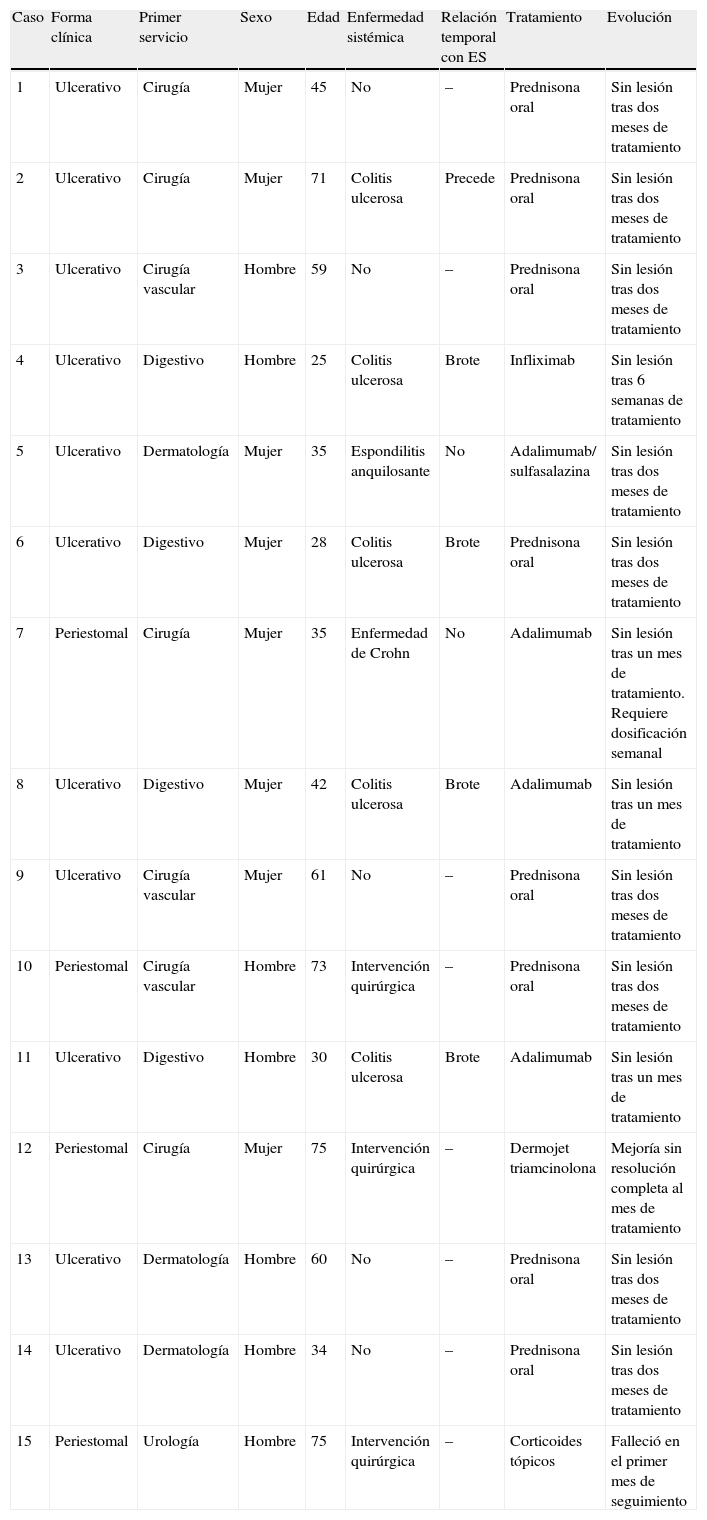
ResultadosEn la tabla 1 aparecen reflejadas las características clínicas de los pacientes. Se incluyeron 15 pacientes, de los que 7 fueron hombres (43%) y 8 mujeres (57%), con una ratio mujer:hombre de 1,14:1. La edad media en el momento diagnóstico fue de 49,2±17,4 años, siendo el paciente más joven de 25 años y el mayor de 75 años.
Características clínicas de los pacientes
| Caso | Forma clínica | Primer servicio | Sexo | Edad | Enfermedad sistémica | Relación temporal con ES | Tratamiento | Evolución |
| 1 | Ulcerativo | Cirugía | Mujer | 45 | No | – | Prednisona oral | Sin lesión tras dos meses de tratamiento |
| 2 | Ulcerativo | Cirugía | Mujer | 71 | Colitis ulcerosa | Precede | Prednisona oral | Sin lesión tras dos meses de tratamiento |
| 3 | Ulcerativo | Cirugía vascular | Hombre | 59 | No | – | Prednisona oral | Sin lesión tras dos meses de tratamiento |
| 4 | Ulcerativo | Digestivo | Hombre | 25 | Colitis ulcerosa | Brote | Infliximab | Sin lesión tras 6 semanas de tratamiento |
| 5 | Ulcerativo | Dermatología | Mujer | 35 | Espondilitis anquilosante | No | Adalimumab/ sulfasalazina | Sin lesión tras dos meses de tratamiento |
| 6 | Ulcerativo | Digestivo | Mujer | 28 | Colitis ulcerosa | Brote | Prednisona oral | Sin lesión tras dos meses de tratamiento |
| 7 | Periestomal | Cirugía | Mujer | 35 | Enfermedad de Crohn | No | Adalimumab | Sin lesión tras un mes de tratamiento. Requiere dosificación semanal |
| 8 | Ulcerativo | Digestivo | Mujer | 42 | Colitis ulcerosa | Brote | Adalimumab | Sin lesión tras un mes de tratamiento |
| 9 | Ulcerativo | Cirugía vascular | Mujer | 61 | No | – | Prednisona oral | Sin lesión tras dos meses de tratamiento |
| 10 | Periestomal | Cirugía vascular | Hombre | 73 | Intervención quirúrgica | – | Prednisona oral | Sin lesión tras dos meses de tratamiento |
| 11 | Ulcerativo | Digestivo | Hombre | 30 | Colitis ulcerosa | Brote | Adalimumab | Sin lesión tras un mes de tratamiento |
| 12 | Periestomal | Cirugía | Mujer | 75 | Intervención quirúrgica | – | Dermojet triamcinolona | Mejoría sin resolución completa al mes de tratamiento |
| 13 | Ulcerativo | Dermatología | Hombre | 60 | No | – | Prednisona oral | Sin lesión tras dos meses de tratamiento |
| 14 | Ulcerativo | Dermatología | Hombre | 34 | No | – | Prednisona oral | Sin lesión tras dos meses de tratamiento |
| 15 | Periestomal | Urología | Hombre | 75 | Intervención quirúrgica | – | Corticoides tópicos | Falleció en el primer mes de seguimiento |
Si comparamos por sexos la edad media de diagnóstico en hombres fue de 44,4±18,7 años (rango: 25-75), mientras que en la mujer fue sensiblemente mayor, 45,3±15,4 años (rango: 28-75). En cuanto a los grupos de edad podemos observar que el 80% de los pacientes se sitúa entre los intervalos de 20-40 años y 60-80 años (6 pacientes en cada intervalo), no habiendo ningún paciente menor de 25 ni mayor de 75 años.
La forma clínica predominante en nuestra serie ha sido la forma ulcerativa, representando el 80% de la muestra (12 casos). El PG periestomal fue diagnosticado en tres pacientes (20%).
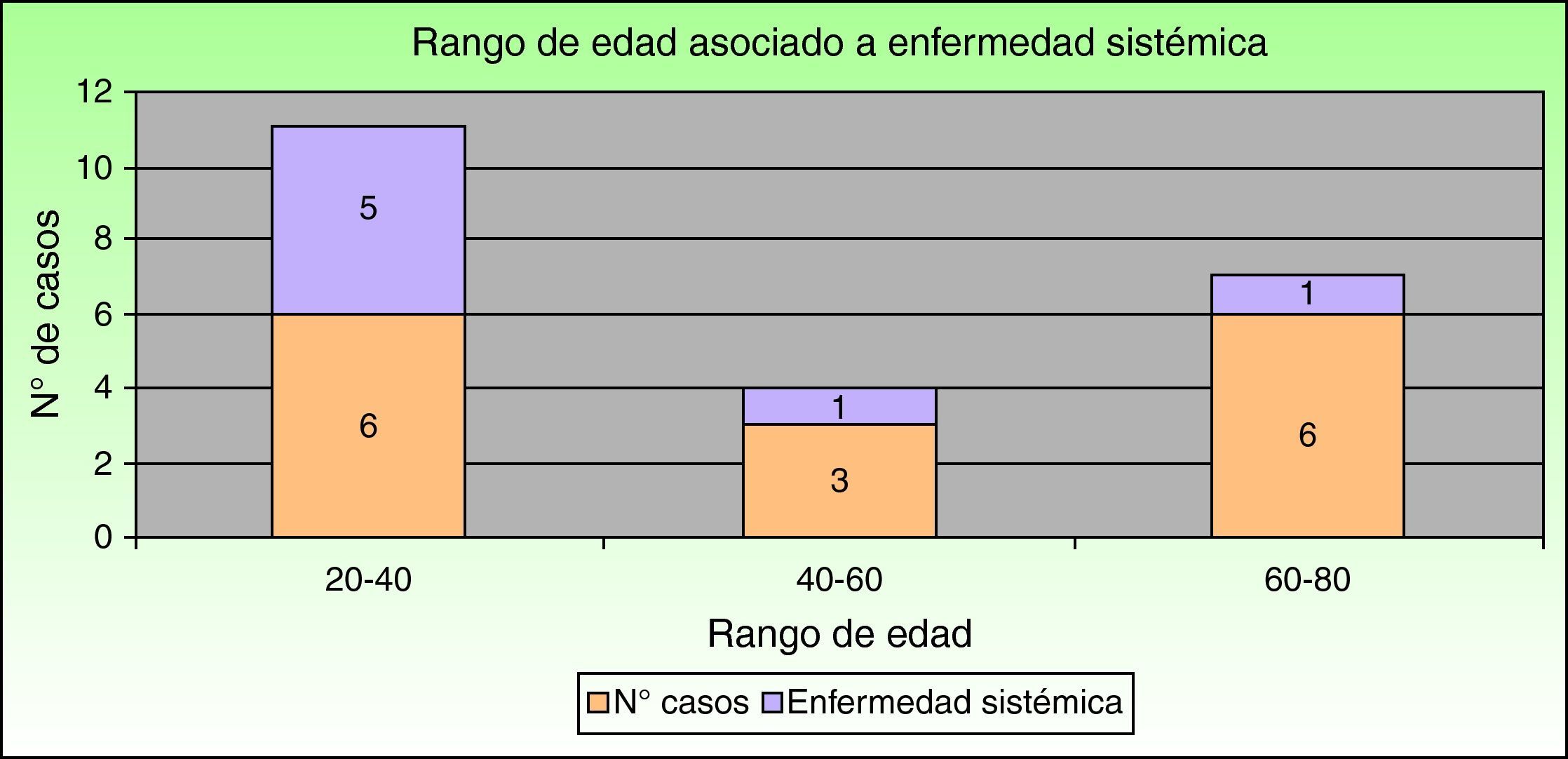
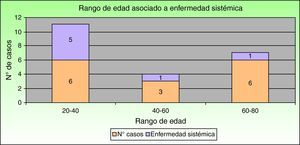
Respecto a la asociación con enfermedad sistémica observamos que las enfermedades inflamatorias intestinales son las que con mayor frecuencia se asocian al PG, ya que se presentan en el 40% (6 casos). La colitis ulcerosa supone el 33% (5 casos) y la enfermedad de Crohn el 7% (un caso). Un 20% (tres casos) de nuestros pacientes tuvieron una intervención quirúrgica previa en la zona (presentando PG periestomal) y un solo caso presentó espondilitis anquilosante. Los restantes 5 casos (33%) fueron idiopáticos, sin ninguna enfermedad sistémica asociada. Por tanto, si excluimos a los pacientes con intervenciones quirúrgicas previas podemos decir que el 47% de los pacientes (7 casos) se asocia a enfermedad sistémica. Considerando este subgrupo de pacientes con PG asociado a enfermedad sistémica, la mayoría de ellos (5 casos [71,5%]) se sitúan en el rango de 20-40 años, un caso (14,25%) en el rango de 40-60 años y el otro (14,25%) en el rango de 60-80 años (fig. 2).
En relación con el curso clínico de la enfermedad sistémica asociada podemos observar que en aquellos asociados a colitis ulcerosa la aparición del PG se relaciona con un brote de la enfermedad (sólo en un caso el PG precedió 6 meses al diagnóstico de colitis ulcerosa). Mientras que en los casos asociados a enfermedad de Crohn y espondilitis anquilosante no observamos relación con la actividad de la enfermedad.
Si analizamos los servicios a los que fueron derivados inicialmente los pacientes por atención primaria o desde el Servicio de Urgencias, podemos observar que solo el 20% de los pacientes (tres casos) lo fueron a Dermatología. Los servicios con más derivaciones fueron Digestivo y Cirugía general, con 4 pacientes cada uno (52%), seguidos de Cirugía vascular (20%, 3 casos) y Urología (8%, un caso).
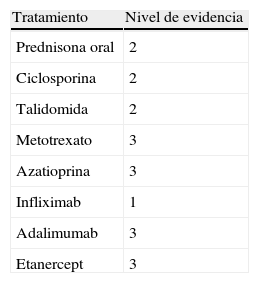
Respecto a la terapéutica tenemos que decir que en los pacientes con enfermedad sistémica de base, como enfermedad inflamatoria intestinal o espondilitis anquilosante, el tratamiento inmunosupresor se eligió de forma conjunta con el Servicio de Digestivo o Reumatología, teniendo en cuenta la actividad de la patología de los pacientes y sus tratamientos previos. En la tabla 2 se recogen los distintos tratamientos inmunosupresores utilizados en el PG y sus niveles de evidencia. En todos los pacientes las curas locales fueron una parte importante del tratamiento, y se dirigieron a evitar la sobreinfección y conseguir las mejores condiciones para la reparación de la destrucción tisular existente.
Grado de evidencia de las diferentes alternativas terapéuticas
| Tratamiento | Nivel de evidencia |
| Prednisona oral | 2 |
| Ciclosporina | 2 |
| Talidomida | 2 |
| Metotrexato | 3 |
| Azatioprina | 3 |
| Infliximab | 1 |
| Adalimumab | 3 |
| Etanercept | 3 |
Fuente: Ruocco E et al3.
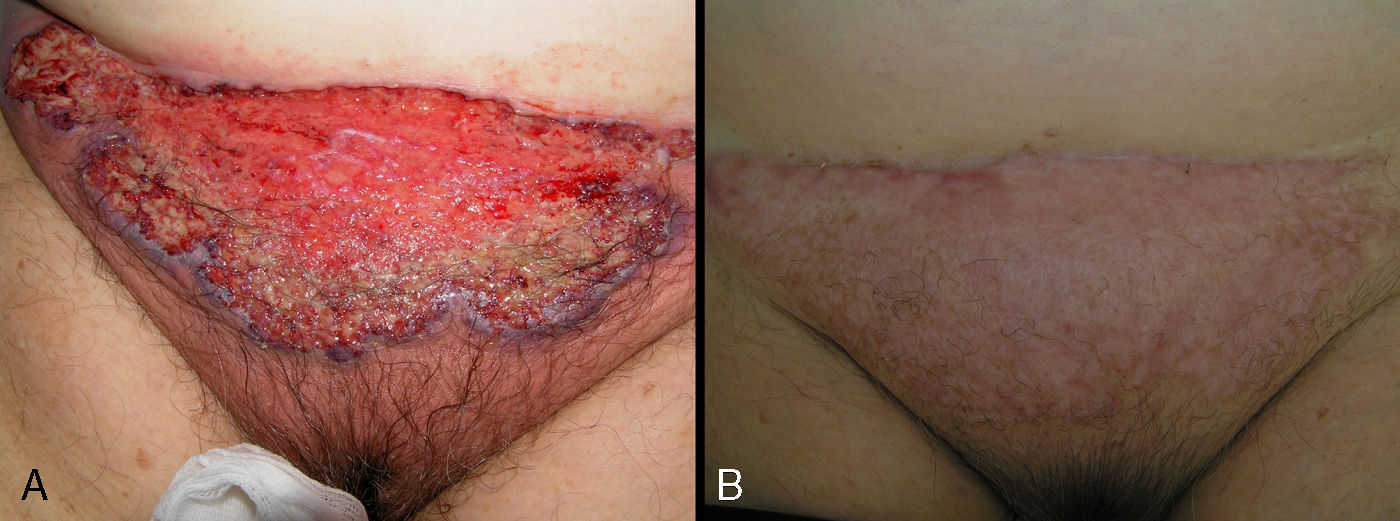
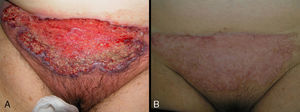
En 8 pacientes (53,3%) se inició el tratamiento con corticosteroides orales (prednisona 1mg/ kg). De estos, sólo dos presentaban enfermedad sistémica en forma de colitis ulcerosa, una de ellas diagnosticada 6 meses después de la aparición del PG. Con la corticoterapia por vía oral el 100% de los pacientes mejoró de forma significativa a las dos semanas del inicio del tratamiento. Entre las 6 y 8 semanas de tratamiento la totalidad de los pacientes cambió sus lesiones ulcerosas iniciales por placas marronáceas cicatriciales (fig. 3).Dos pacientes afectos de colitis ulcerosa recibieron inicialmente tratamiento con infliximab. En uno de ellos hubo que sustituir infliximab por adalimumab tras presentar una reacción urticante grave con hipotensión. El otro paciente tuvo una resolución completa de las lesiones a las 6 semanas del tratamiento con infliximab, que se combinó con tacrolimus tópico al 0,03%.
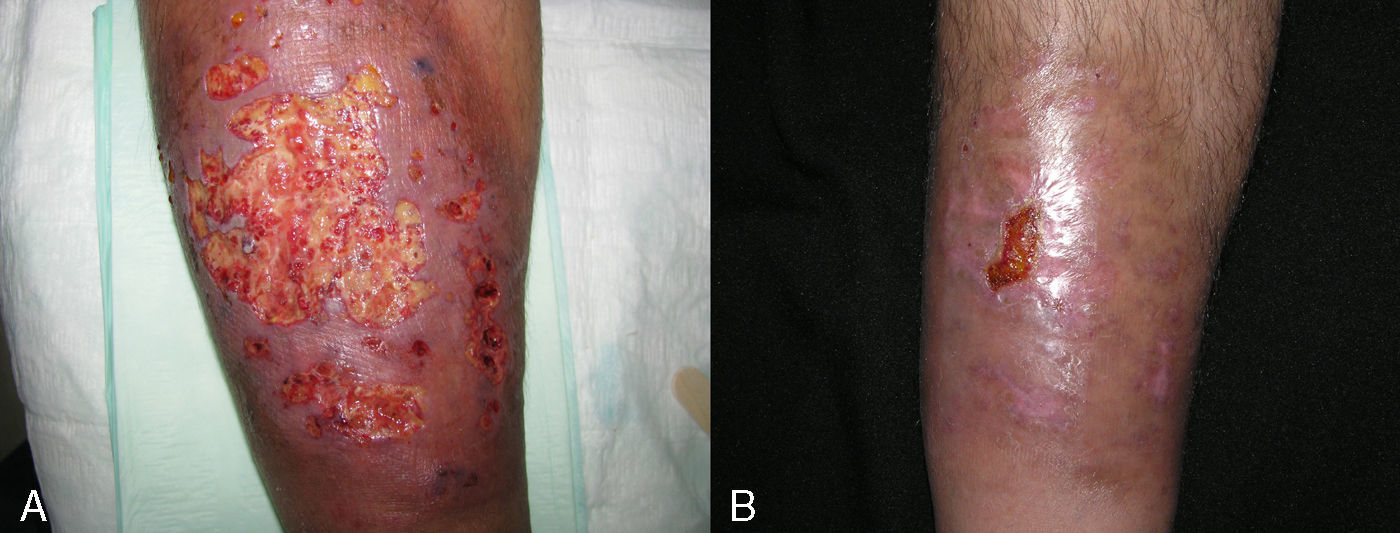
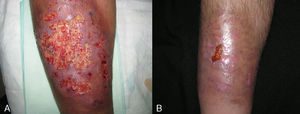
En total se empleó adalimumab de entrada en 4 pacientes (26,65%). De estos cuatro casos, dos padecían colitis ulcerosa y el resto espondilitis anquilosante o enfermedad de Crohn. Los dos pacientes con colitis ulcerosa tuvieron una resolución completa a los 30 días de iniciar el tratamiento, aunque uno necesitó tratamiento coadyuvante con sulfasalazina 3g/ 24 horas. La paciente con enfermedad de Crohn, que presentaba además otras patologías acompañantes (hipertensión arterial, diabetes mellitus insulinodependiente con nefropatía diabética, intolerancia a sulfasalazina por cefaleas), requirió una dosificación semanal de adalimumab para el control de su enfermedad intestinal y del PG periestomal. La paciente con espondilitis anquilosante requirió la combinación de adalimumab con sulfasalazina, tras no obtener resultados positivos al combinarlo con prednisona oral ni ciclosporina (fig. 4).
Finalmente dos pacientes fueron tratados con terapia inmunosupresora tópica (clobetasol 0,05% crema e infiltraciones con dermojet de triamcinolona). Un paciente falleció al mes del diagnóstico de PG a consecuencia de su carcinoma vesical estadio III, y la otra paciente experimentó una significativa mejoría tras dos infiltraciones intralesionales con dermojet de triamcinolona 40mg/ ml separadas por 14 días.
DiscusiónLa frecuencia del PG en la población estudiada es baja, ya que el número de pacientes con algún tipo de PG atendidos a lo largo de 10 años (2000-2010) fue pequeño (n=15), lo cual supone una limitación a la hora de analizar los resultados obtenidos. La incidencia del PG en nuestra población de referencia es de 3,26 casos por millón de habitantes y año. En todos los trabajos revisados se informa de que la incidencia del PG se estima en 2-3 casos por millón de habitantes y año1–4. La incidencia detectada en nuestra población es concordante con lo publicado, pues se sitúa en 3,26 casos por millón de habitantes y año. Clásicamente se dice que el PG tiene una ligera predisposición por el sexo femenino3,5–7. En nuestro trabajo observamos una ratio mujer:hombre de 1,14 a favor de la mujer. El PG suele producirse entre la segunda y quinta décadas de la vida3,6. La edad media en el momento del diagnóstico fue de 49,2±17,4 años, siendo el paciente más joven de 25 años y el mayor de 75 años. No obstante, nosotros hemos observado un pico de incidencia en el rango de edad entre los 60-80 años con 6 casos (40%).
Con respecto a la variable primer servicio consultado podemos observar que Dermatología tiene un papel secundario, con un 20% de los pacientes (tres casos). Esto puede deberse a que casi la mitad de los pacientes de nuestro estudio tienen asociada patología intestinal, coincidiendo la aparición del PG con periodos de agravamiento de la misma. Pero también estos datos pueden reflejar el desconocimiento de esta entidad en los no-dermatólogos, confundiéndolo con infecciones o secundario a patología vascular y realizando, por tanto, una derivación errónea.
El PG suele asociarse entre un 50-70% de los casos a diversas enfermedades sistémicas5,8,9. Ruocco et al cifran los PG idiopáticos entre el 25-50%3. En nuestra serie podemos observar que el 33% (5 casos) no se asocia a ninguna enfermedad sistémica. Nosotros no hemos observado ningún PG asociado a enfermedad hematológica. En tres casos (20%) el PG fue precedido por una intervención quirúrgica previa: una esternotomía (estenosis aórtica), una ileostomía (enfermedad de Crohn) y una nefrostomía (carcinoma vesical). El desarrollo del PG tras una intervención quirúrgica ya ha sido descrito en otros trabajos10,11. La enfermedad sistémica más frecuente en nuestros pacientes fue la enfermedad inflamatoria intestinal (40%; 5 casos de colitis ulcerosa y un caso de enfermedad de Crohn), y en la mayoría de ellos (4 casos con colitis ulcerosa) el desarrollo del PG ocurrió en un brote de su enfermedad. Este dato difiere de lo publicado previamente, pues el PG siempre se ha descrito como una entidad independiente a la actividad de la enfermedad inflamatoria intestinal1,6. Tras la instauración del tratamiento inmunosupresor los 4 pacientes consiguieron la resolución del PG junto al control de la colitis ulcerosa.
La relación entre edad y enfermedad sistémica asociada a PG no ha sido estudiada en ninguno de los artículos revisados. En nuestra serie podemos observar cómo 5 casos (71,5% de los pacientes con enfermedad sistémica asociada a PG) se sitúan en el rango de edad entre 20-40 años. No hemos podido analizar la existencia de una asociación entre ambas variables dado el limitado número de pacientes (n=15). En futuros estudios en los que se sumen varias poblaciones podrá ser estudiada esta posible asociación.
En cuanto al tratamiento tenemos que decir que dada la baja incidencia del PG no existen estudios que avalen un algoritmo de referencia para su terapéutica4,12. No obstante, antes de elegir tratamiento local o sistémico conviene atender a las siguientes características de los pacientes: enfermedades previas, asociación con enfermedad sistémica, profundidad y extensión de la úlcera así como su evolución4.
Las curas locales con apósitos hidrocoloides o hidrogeles son fundamentales, ya que aumentan la producción de colágeno, mejoran el proceso de angiogénesis, optimizan el control del dolor y disminuyen la tasa de infección13.
El agente inmunosupresor que más hemos utilizado ha sido prednisona (1mg/ kg), empleada en 8 pacientes (53,3%). A los 45 días del inicio del tratamiento el 100% de los pacientes había resuelto sus lesiones. En la bibliografía revisada consideran la prednisona como el primer tratamiento sistémico a utilizar con un nivel de evidencia 24,5,12, algo que nuestra casuística corrobora. La ciclosporina puede utilizarse para disminuir la dosis de corticosteroides, pero su uso debe estar limitado para el PG idiopático, pues no está recomendada la terapia durante largo tiempo4.
Los inhibidores del factor de necrosis tumoral alfa son agentes inmunosupresores empleados en pacientes con enfermedades sistémicas asociadas al PG. Infliximab es el único tratamiento biológico que ha demostrado su eficacia en un ensayo clínico doble ciego controlado con placebo4,5,14. Nosotros sólo lo utilizamos en dos pacientes, y en uno de ellos tuvo que ser retirado por reacción adversa grave en la infusión. El uso de adalimumab también ha sido documentado3,12,15. La posología empleada es la de las enfermedades inflamatorias intestinales o espondilitis anquilosante (en las enfermedades inflamatorias intestinales se inicia con 80mg y posteriormente se continúa con 40mg/ 2 semanas y en la espondilitis anquilosante no se realiza inducción y el tratamiento se realiza con 40mg/ 2 semanas). Nosotros empleamos adalimumab en 4 casos (26,65%), en dos de los cuales fue necesaria la combinación con sulfasalazina para obtener un control completo de la enfermedad sistémica asociada y la resolución de las lesiones. No tuvimos ninguna reacción adversa con el empleo de adalimumab.
El tratamiento con inmunosupresores locales estará indicado en lesiones superficiales o en pacientes pluripatológicos, en los que no son asumibles las posibles reacciones adversas de la terapia sistémica4. Nuestra experiencia con inmunosupresores locales es limitada, pues uno de nuestros pacientes falleció al mes del diagnóstico del PG periestomal sin poder valorar su respuesta a la aplicación de clobetasol al 0,05%, y la otra paciente fue perdida tras dos meses de seguimiento, aunque en el primer mes se pudo constatar una mejoría parcial tras realizar dos infiltraciones de triamcinolona con dermojet.
ConclusionesEn resumen, el PG es una patología poco frecuente en nuestro medio, con una afectación similar por sexos y que suele estar asociada a patología sistémica, fundamentalmente a la enfermedad inflamatoria intestinal, todo ello en buena consonancia con los datos de la bibliografía revisada. Cabe destacar que en nuestra casuística hay un mayor número de pacientes mayores de 60 años que en los trabajos revisados.
Por otro lado, según nuestros resultados, el hecho de tener una edad inferior a los 40 años parece relacionarse con un aumento de la probabilidad de padecer una enfermedad sistémica asociada al PG, aunque serán necesarios estudios con un número de casos mucho más amplio para confirmar esta conclusión.
Respecto a la terapéutica, aunque los corticoides sistémicos siguen siendo de elección, consideramos adalimumab como una buena alternativa en el tratamiento del PG asociado a enfermedad sistémica debido a su efectividad, posibilidad de combinación con otros inmunosupresores y curas locales, buena tolerancia y perfil de seguridad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.